На сколько опаздываем?
В случае, если продолжительность беременности увеличивается на 10 – 14 дней и более, врач будет видеть в этом два основных фактора. Во-первых, он поставит вопрос: действительно ли дата, определенная для родов, является соответствующей. Если в течение всей беременности обозначенный срок соответствовал величине матки и высоте дна матки, дате чувствования первых движений плода беременной, дате прослушивания врачом первых ударов сердца плода, то можно быть уверенным в правильном сроке беременности. Исследования показывают, что в 70% случаев констатация переношения беременности оказывается неправильной. Обычно это связано как раз с ошибкой в расчетах.
Во-вторых, специалист должен установить, будет ли ребенок продолжать правильно развиваться – как, кстати, и бывает со многими детьми на десятом месяце. Однако порой среда внутри матки, ранее идеальная, начинает ухудшаться: нет соответствующего количества питательных компонентов и кислорода, амиотической жидкости все меньше. И тогда дальнейшее благополучное развитие плода ставится под угрозу.
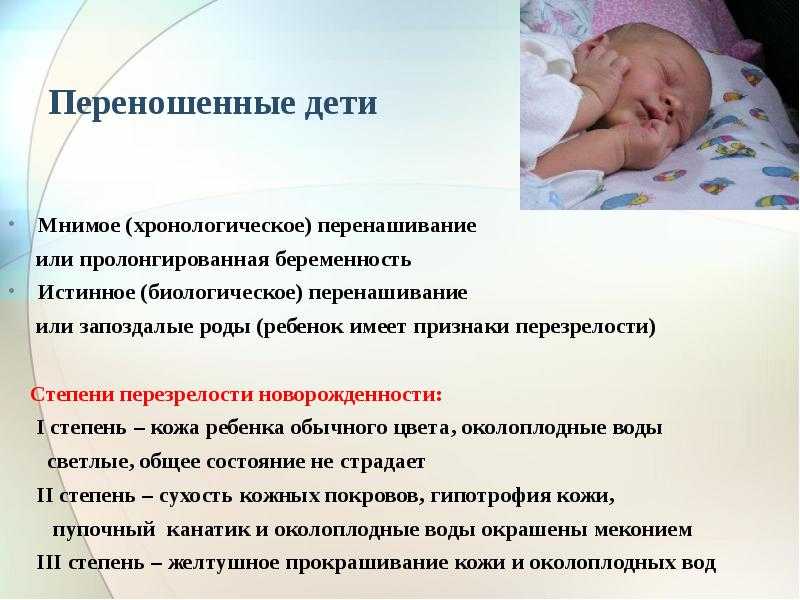
Кроме того, очень важно различать истинное и ложное перенашивание беременности. Ложное, или пролангирование беременности, характеризуется только удлинением ее на 10 – 14 дней
Признаки незрелости у плода и изменения в плаценте при этом отсутствуют. Пролангированная беременность является вариантом нормы! Просто ваш малыш еще не «дозрел».
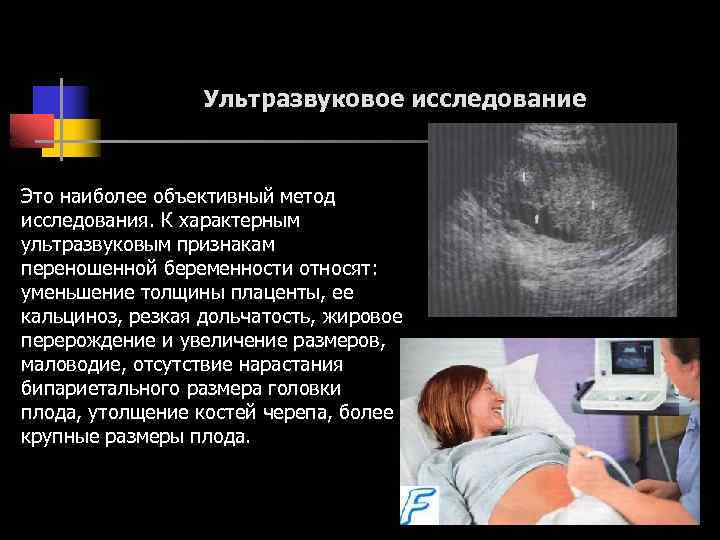
При истинном перенашивании плод достигает более высокой степени развития, чем при нормальной беременности, и рождается с признаками перезрелости. УЗИ позволяет обнаружить уменьшение толщины плаценты, относительное маловодие, крупные размеры плода, более четкие контуры и утолщение костей его черепа. В этом случае беременная женщина теряет в весе, окружность ее живота уменьшается на 5 – 10 см.
Можно ли беременным прививаться?
Вакцинация для беременных в России одобрена только частично. Но появляется все больше данных о том, что вакцинация безопасна для матери и ребенка.
Сейчас известно о нескольких тысячах женщин по всему миру, привитых во время беременности. В регистре американского Центра по контролю за заболеваниями есть данные наблюдений за 827 пациентками. Частота осложнений беременности у них не отличалась от частоты осложнений у невакцинированных. Поэтому некоторые крупные иностранные национальные ассоциации рекомендовали вакцинацию для беременных женщин, у которых есть высокий риск развития тяжелой формы COVID-19.
В обновленной инструкции к российской вакцине «Спутник V» недавно появилось новое указание: применять ее при беременности «стоит только в тех случаях, когда ожидаемая польза для матери превышает потенциальный риск для плода». Данные о том, что вакцина безопасна при беременности, получены только в исследованиях на животных.
Для кормящих матерей вакцинация не рекомендована — в связи с тем, что «невозможно исключить риск для новорожденных/младенцев, находящихся на грудном вскармливании», говорится в инструкции.
Система оценки безопасности лекарств
Все лекарства, рекомендуемые Минздравом РФ, проходят необходимый цикл клинических и доклинических исследований, в соответствии с чем и определяется их эффективность и безопасность, в том числе, для беременных
Поэтому, перед тем как начать прием того или иного препарата, важно внимательно ознакомиться с инструкцией, где должно быть указано с какой недели беременности можно принимать это лекарство
Какие препараты можно применять беременным для лечения гриппа и ОРВИ?
Антивирусное лечение следует начинать как можно раньше в первые-вторые сутки от начала заболевания, основываясь на клинические проявления болезни. Некоторые противовирусные средства относятся к категории «С» поэтому их назначают только при письменном согласии пациентки.
При ОРЗ с целью профилактики или лечения с первого дня беременности можно наносить в носовые ходы мазь или гель ВИФЕРОН (действующее вещество – интерферон альфа 2b обладает противовирусной, иммуномодулирующей активностью). Указанные препараты оказывают только местное действие. Начиная с 14-й недели, в качестве противовирусного средства можно применять свечи ВИФЕРОН.
Схема применения препарата ВИФЕРОН Свечи для лечения гриппа и ОРВИ при беременности
Суппозитории ректальные 500 000 МЕ применяют по одному суппозиторию 2 раза в сутки через 12 часов ежедневно в течение 5 суток, начиная с 14-й недели беременности. По клиническим показаниям терапия может быть продолжена.
При ректальном использовании препарата печень и желудок не испытывают избыточной нагрузки, что позволяет избежать многих побочных эффектов. Мазь и гель не всасываются в кровь, действуют локально в месте нанесения.
Следует учитывать, что антибиотики не оказывают воздействия на вирусы, поэтому их применение в лечение вирусных заболеваний не обосновано. В случае бактериального осложнения, например тонзиллита, отита или пневмонии, может быть назначен антибиотик. Включение препарата ВИФЕРОН в комплексную терапию ОРВИ и гриппа у беременных женщин способствует уменьшению риска преждевременного прерывания беременности в 3,54 раза (1), а также способствует достоверному сокращению длительности симптомов интоксикации.
Справочно-информационный материал
Автор статьи
Врач общей практики
- Малиновская В.В., Баранов И.И., Выжлова Е.Н., Шувалов А.Н. «Лечение острых респираторных инфекций у беременных», Акушерство и гинекология, 2019
https://ru.wikipedia.org/
https://www.who.int/
https://www.rosminzdrav.ru/
https://www.rmj.ru/
Общие сведения о заболевании
Асфиксию диагностируют у 4-6% детей. Причем процент колеблется в зависимости от степени недоношенности плода. У малышей, которые рождаются до 36 недели, частота развития патологии достигает 9%, а у детей, родившихся после 37 недели – снижается до 1-2%.
Научные определения асфиксии новорожденного сводятся к тому, что ребенок не может самостоятельно дышать или совершает поверхностные судорожные дыхательные движения, которые не позволяют организму получить кислород в достаточном объеме. Авторы рассматривают асфиксию младенцев как удушье, при котором сохраняются другие признаки того, что плод жив: есть сердцебиение, пуповина пульсирует, мускулатура слабо, но сокращается.
К причинам развития асфиксии новорожденных относят комплекс факторов риска, которые нарушают кровообращение и функции дыхания плода в утробе и в процессе рождения. К наиболее распространенным причинам относятся:
Наиболее частой причиной асфиксии является внутриутробная гипоксия, то есть нехватка малышу кислорода в утробе матери.
Какими бы ни были причины патологического состояния, оно вызывает у ребенка одинаковые процессы:
- нарушает обмен веществ и кровоциркуляцию;
- сгущает, повышает вязкость крови;
- наносится ущерб головному мозгу, печени, сердцу, надпочечникам;
- органы отекают, происходит излияние крови;
- происходят сбои в работе центральной нервной системы.
Чем дольше организм ощущает нехватку кислорода, тем более серьезной становится степень поражения тканей, органов и систем.
Опасен ли коронавирус для беременных?
Респираторные болезни у беременных женщин в принципе протекают тяжелее и дают больше осложнений. Врачи объясняют это тем, что при беременности иммунитет слабеет, чтобы защитить плод от рисков случайной атаки со стороны иммунной системы матери. Обратная сторона этого механизма: организм становится более восприимчивым к простудным инфекционным заболеваниям.
В целом риск подхватить коронавирусную инфекцию у беременных такой же, как и у всех. Часто у них наблюдается бессимптомное течение, а если симптомы есть — то легкие или умеренные. Самые распространенные клинические проявления болезни — высокая температура, кашель и миалгия (ломота в мышцах). Кроме того, часто встречаются усталость, диарея, одышка, боль в горле. В целом большинство беременных переживают COVID-19 так же, как и другие.
Но шансы тяжело переболеть и умереть от COVID-19 все-таки выше. Международное исследование, организованное учеными Оксфордского университета и проведенное в 18 странах мира (включая Россию), показало, что риск тяжелых осложнений повышен как у матери, так и у ребенка. А по данным сравнительного обзора исследований с участием 10 тыс. беременных и 128 тыс. небеременных женщин, у первых почти в два раза повышен риск смерти. Он составляет чуть более 11%.
Правильная подготовка к беременности
Наступление беременности в паре, ожидающей ребенка, — радостное событие. Но и оно не должно застать родителей с бокалом вина или сигаретой в руке. Грамотная подготовка заключается в предварительном обследовании и отказе от вредных привычек. Если так поступить не получилось, следует расстаться с сигаретой сразу после положительного теста на беременность
При обращении к акушеру-гинекологу не стоит скрывать наличие привычки – это позволит уделить достаточное внимание здоровью женщины и малыша.
Утверждение, что курение на ранних сроках не приносит вреда, ошибочно. Даже лично зная мам-курильщиц и видя их детей, посторонний человек не может располагать сведениями об их здоровье. Порой за пустой бравадой стоит лечение младенца, о котором просто «неудобно» рассказывать.
Как же подготовиться к беременности, если женщина давно курит? Собираясь стать матерью, важно ответить себе на один вопрос: что важнее, здоровье ребенка или сохранение сомнительной привычки? Оптимальным решением будет одномоментный отказ от сигарет, однако не все женщины находят в себе силы для такого решения. Можно попробовать постепенно сокращать их количество:
- Сменить марку сигарет, ориентируясь на их состав. Да, безопасного табака нет, но кому-то такой способ поможет избежать срыва.
- Перестать курить дома и в выходные.
- Выкуривать каждую сигарету только до половины (доказано, что ближе к фильтру содержится больше ядов).
- Уменьшить число сигарет в сутки.
- Попробовать разобраться, что же толкает на курение и найти замену (чтение книг, пробежки, общение с друзьями, плавание).
- Найти единомышленников. Не следует забывать, что в паре, планирующей беременность, бросают курить и мужчина, и женщина.
- Хвалить себя за маленькие шаги навстречу здоровью.
- Расставаясь с вредной привычкой, женщины могут интересоваться, когда можно планировать беременность после отказа от курения. Точных сроков нет. Гинекологи советуют подождать от полугода до года: все-таки появление новой жизни должно происходить тогда, когда мама и папа находятся в хорошей физической форме.
- Если женщина не может избавиться от зависимости самостоятельно, ей следует обратиться к специалисту (психолог, нарколог).
Курение приносит вред малышу на этапах планирования, вынашивания беременности, кормления грудью. Своевременный отказ от привычки поможет избежать трагедии.
Классификация асфиксии по шкале Апгар
Чтобы поставить оценку степени тяжести асфиксии новорожденного, используют шкалу Апгар. С ее помощью врач оценивает частоту пульса, дыхание, мышечный тонус, окрас кожи и рефлексы, после чего определяет степень тяжести патологического состояния.
Чтобы поставить оценку, каждый из пяти признаков врач оценивает в 0, 1 или 2 балла. Соответственно, максимальная и самая лучшая оценка – 10 баллов. Оценку определяют с учетом таких критериев:
| Признак | 0 баллов | 1 балл | 2 балла |
|---|---|---|---|
| Пульс, ударов в минуту | Нет | До 100 | От 100 и выше |
| Дыхание | Нет | Нерегулярное, слабое | Активное, ребенок кричит и плачет |
| Тонус мышц | Руки и ноги свисают | Слабое сгибание рук, ног | Активные движения |
| Рефлексы | Нет | Слабые | Присутствуют, хорошо выражены |
| Цвет кожи | Бледный, синюшный | Тело – розовое, руки и ноги — синюшные | Розовое тело, конечности |
Состояние оценивают на первой и пятой минутах жизни. Соответственно, ребенок получает две оценки: например, 8/10. Если оценка составляет 7 и ниже, состояние малыша оценивают дополнительно на 10-й, 15-й и 20-й минутах.
В зависимости от оценки по шкале Апгар, определяют степень асфиксии:
- 1-3 балла – тяжелая;
- 4-5 баллов – средняя;
- 6-7 баллов – легкая, или умеренная.
Оценка Апгар не отличается высокой степенью чувствительности. Поэтому если у ребенка присутствуют отклонения, для оценки асфиксии необходима дополнительная диагностика.
Как проявляются при беременности наиболее распространенные инфекции?
- Ветряная оспа без осложнений маме не опасна и к выкидышу не приводит, но треть новорожденных погибает, если беременная заболела за неделю-полторы до родов. Ветрянка вначале беременности у каждого двадцатого приводит к атрофии или уродующим конечности изменениям, недоразвитию мозговой коры. Если женщина контактировала с заразным больным, вводится иммуноглобулин.
- Вирусные гепатиты повышают риск недоношенности, аномалий развития не вызывают, но приводят к врожденному гепатиту.
- Грипп опасен самой женщине, поскольку снижение иммунной защиты способствует внедрению пневмококка и развитию тяжелой пневмонии со смертельным исходом. Вирус проходит через плаценту и может состояться выкидыш или преждевременные роды, но отклонений у ребенка не бывает. А вот прием амантадина беременной способен привести к аномалиям развития систем и органов. Профилактические прививки от гриппа и пневмококка помогают избежать тяжелой пневмонии.
- Краснуха у беременной течет не тяжелее, чем у остальных, но многократно возрастает частота выкидыша и гибели, если этого не случится, то заражение отзовется многочисленными дефектами. В третьем триместре возможен благополучный для ребенка исход. Все молодые женщины должны пройти вакцинацию до беременности.
- Корь перед родами угрожает врожденной инфекцией, в остальное время приводит к самопроизвольному аборту и недоношенности, но аномалии развития не характерны. Тем не менее, если женщина не переболела корью, ей необходима прививка на этапе планирования потомства.
- Цитомегаловирусная инфекция позволяет выносить ребенка, но при внутриутробном заражении возможна гибель или недоразвитие мозга. Бессимптомная инфекция беременной приводит к неврологической патологии с нарушениями зрения и слуха у каждого десятого новорожденного.
- Эпидемический паротит вызывает осложнения у женщины, вначале беременности может вызвать выкидыш, но аномалии развития не характерны.
- Хламидиоз способен привести к внутриутробному заражению, но клинические симптомы появятся уже при рождении в виде нетяжелого поражения слизистой глаз или пневмонии.
- Боррелиоз или болезнь Лайма повышает вероятность плодной гибели и выкидыша, но беременные переносят её без каких-либо особенностей.
Почему иммунитет беременной не защищает?
Иммунитет в этот период ослаблен, так природа сохраняет не совсем тождественное по генетическому набору будущее потомство. Сильный иммунитет не дал бы прикрепиться плодному яйцу. Некоторым вирусам для размножения идеально подходят ткани эмбриона, где все процессы очень активны и стремительны. При проникновении в беременную матку они способны вызвать поражения, чаще всего в начальный период завершающиеся выкидышем, а позже остановкой развития или врожденными дефектами.
Не только тропизм возбудителя к тканям может привести к повреждениям, но и выделение токсичных продуктов и распад клеток матери, очень важно в какой период закладки органов началась болезнь. Не всегда на УЗИ удается выявить патологию, в части случаев необходимы уточняющие анализы, которые позволят прицельный поиск.
Последствия для ребенка
— Какие последствия в будущем у малыша, если мама болела?
— Все зависит от степени тяжести болезни женщины, как она перенесла вирусную инфекцию.
Если заболевание протекало в легкой форме, то может не быть никаких последствий для ребенка.
Если мама болела тяжело, то у ребенка после рождения могут наблюдаться нарушения адаптации. При рождении у этих малышей чаще отмечаются дыхательные расстройства, патология со стороны сердечно-сосудистой системы, низкая оценка по шкале Апгар
И, как следствие, требуется особое внимание врача-неонатолога
Шкала Апгар — это быстрая оценка базовых показателей (дыхание, сердцебиение и др.), которая проводится сразу после рождения ребенка.
— Детям, рожденным от матерей, перенесших COVID-19, нужно особое наблюдение после рождения?
— Да, нужно. Если ребенок здоров и врачи не нашли никаких отклонений при рождении, то даже в этом случае ребенку необходимо пристальное наблюдение педиатра, так как пока мы не знаем отдаленных последствий перенесенной мамой коронавирусной инфекции.
Если ребенок имеет какие-то симптомы в неонатальный период: эпизоды гипогликемии, желтухи и другие нарушения ранней адаптации, — то тогда понадобятся реабилитационные мероприятия.
Неонатальный период длится от рождения ребенка до 28 дней жизни.
Риск осложнений и перинатальной смертности
Светлана Бычкова
— Расскажите поподробнее об исследовании.
— Наш институт принимал с начала пандемии беременных женщин с коронавирусной инфекцией, как острой, так и тех, кто уже перенес заболевание ранее на разных сроках. Мы проанализировали данные 144 женщин, которые перенесли коронавирус в разных триместрах беременности. Также мы вели наблюдения и за новорожденными, чтобы понять, какие осложнения могут быть у детей, матери которых во время беременности переболели COVID-19.
— Каким образом коронавирус влияет на течение беременности?
— В мире уже проводились большие крупные исследования на тысячах женщин. Согласно их данным, перенесенный коронавирус во время беременности увеличивает риск и перинатальной смертности, и тяжелых неонатальных осложнений.
Тяжелое или среднетяжелое течение болезни у беременной женщины, когда у нее высокая температура и/или дыхательные нарушения, повышает риск осложнения беременности и чаще приводит к осложнениям у детей.
Как беременной женщине защитить себя от заражения?
Специальных мер защиты для беременных нет. Минздрав советует те же меры, что и для большинства людей:
-
часто мойте руки спиртосодержащим средством для обработки рук или водой с мылом;
-
держитесь на расстоянии от окружающих и избегайте пребывания в местах большого скопления людей;
-
носите немедицинскую тканевую маску;
-
не прикасайтесь к глазам, носу или рту;
-
соблюдайте респираторную гигиену — это означает, что при кашле или чихании необходимо прикрывать рот и нос сгибом локтя или салфеткой; использованную салфетку следует сразу выбросить;
-
при повышенной температуре тела, кашле или затрудненном дыхании немедленно обратитесь за медицинской помощью.
Беременные и родильницы должны посещать все плановые приемы и осмотры у врача в соответствии с местными рекомендациями, соблюдая при этом адаптированные меры профилактики.
Что необходимо делать?
При самопроизвольном аборте из-за «детской» болезни следующие беременности вне опасности. Но чтобы не случилось беды, необходимо пройти обследование. При выявлении патологии развития необходимо сделать анализы на наличие антител к некоторым возбудителям инфекционных заболеваний, правда, время вспять повернуть не удастся, но можно уменьшить неблагоприятные проявления в отношении женского организма.
При хронических инфекциях тоже можно благополучно выносить и родить здорового ребенка, но для этого необходимо заблаговременно пройти обследование и весь период вынашивания находится под наблюдением врача-инфекциониста. Специалисты международной клиники Медика24 способны подправить нехорошую историю беременностей, запишитесь на консультацию по телефону +7 (495) 230-00-01
Гемодинамика
Значительная адаптация материнской сердечно-сосудистой системы изначально создает способность поддерживать адекватную маточно-плацентарную перфузию в течение всей беременности. К 8-недельному гестационному возрасту системное сосудистое сопротивление матери уже снижается на 10–30 % и достигает низшей отметки между 20 и 26 неделями беременности . Это снижение системного сосудистого сопротивления приводит к снижению среднего артериального давления , которое меняется с 26–28 недель, достигая значений, имевшихся до беременности, на сроках доношенной беременности . Основные механизмы периферической вазодилатации включают повышенную комплаентность сосудов, снижение реакции на сосудосуживающие агенты, такие как ангиотензин II, и повышение уровня сосудосуживающих агентов, таких как оксид азота . Снижение системного сосудистого сопротивления снижает постнагрузку и преднагрузку на сердце, что требует увеличения объема для компенсации. Снижение системного сосудистого сопротивления активирует ренин-ангиотензин-альдостероновую систему, вызывая задержку воды и натрия . Общее объемное расширение, в основном проявляющееся увеличением объема плазмы (на 1100–1600 мл по сравнению с контрольными значениями), может достигать 45 % и пропорционально росту плода . Соответственно, создается маточно-плацентарное кровообращение с низким сопротивлением, которое по мере постепенного снижения системного сосудистого сопротивления приводит к прогрессивному увеличению кровотока в плаценте, что соответствует растущим потребностям плода для роста и развития. Частота сердечных сокращений также повышается во время беременности, потому что низкая постнагрузка стимулирует барорецепторы в сердечно-легочной и почечной системах для активации симпатической нервной системы. Инициируется высвобождение катехоламинов, что повышает сократительную способность и частоту сердечных сокращений на 15–25 % в течение всей беременности . Эти изменения способствуют увеличению ударного объема на 20–30 % .
Сердечный выброс повышается как минимум на 30–50 % в первые два триместра беременности, но результаты в третьем триместре противоречивы . В период 26–30 недель адаптация сердечного выброса, по-видимому, по большей части завершена; по данным некоторых исследований, сердечный выброс остается стабильным, другие группы ученых сообщают о его незначительном увеличении или уменьшении . Анатомически увеличение преднагрузки и сократительной способности миокарда проявляется в увеличении массы левого желудочка (24–34 %), увеличении относительной толщины стенки (10 %) и увеличении диаметра левого предсердия (14 %) по сравнению с небеременными женщинами . В родах многие гемодинамические изменения достигают своего пика. Боль, стресс и физическая нагрузка приводят к повышению артериального давления, частоты сердечных сокращений и сердечного выброса . Сокращения матки еще более усиливают этот эффект, поскольку при каждом сокращении 300–500 мл крови возвращается из маточно-плацентарного кровообращения в системный кровоток. Сразу после родов ударный объем и сердечный выброс повышаются в результате аутотрансфузии (теперь уже постоянной) из маточно-плацентарного кровообращения и снятия аортокавальной компрессии . Предполагается, что характер этих физиологических изменений связан со сроками развития сердечно-сосудистых осложнений во время беременности (рис. 2). Анализ The Registry of Pregnancy and Cardiac Disease (Всемирного регистра беременностей у женщин с сердечно-сосудистыми заболеваниями) показал, что частота сердечной недостаточности впервые достигает пика при плато сердечного выброса в 26–30 недель . Второй пик как сердечного выброса, так и частоты сердечной недостаточности наступает после родов, когда аутотрансфузия крови из маточно-плацентарного кровообращения создает состояние перегрузки. Определенные пики сердечной недостаточности контрастируют с постепенным увеличением частоты преэклампсии на протяжении всей беременности (рис. 2).
Лечение и профилактика храпа и обструктивного апноэ
На вопрос, как бороться с храпом при беременности можно дать ответ, только зная истинную суть проблемы. То есть необходимо провести специальное обследование – кардиореспираторное мониторирование или полисомнографию. Если в итоге выяснится, что это простой храп или легкая форма обструктивного апноэ, то помочь справиться с проблемой могут сравнительно простые мероприятия:
При наборе лишнего веса нужна специальная диета;
Для уменьшения физиологических отеков важно ограничивать потребление поваренной соли и жидкости, особенно – во второй половине дня;
При наличии патологических отеков терапия назначается врачом после конкретизации диагноза.
Уменьшить дискомфорт, вызванный ринитом беременных, помогут:
- Возвышенное положение головы во время сна;
- Дыхательная гимнастика;
- Промывание носа физиологическим раствором или стерильной морской водой, купленной в аптеке;
- Увлажнение воздуха в спальне;
- Минимизация контакта с внешними раздражителями, такими как сигаретный дым, резкие запахи, пыль и цветочная пыльца;
- Использование специальных пружинящих полосок для расширения носовых ходов.
Единственный способ надежно защитить здоровье матери и ребенка при тяжелой форме апноэ сна – это СиПАП-терапия
Если же сомнолог диагностировал среднюю или, особенно, тяжелую форму синдрома ночного апноэ, ни один из перечисленных выше методов не даст полноценного результата. Единственный на сегодняшний день эффективный метод борьбы с таким «храпом» – это СиПАП-терапия. Это лечение совершенно безопасно во время беременности и гарантированно защищает будущую маму и малыша от негативных последствий кислородного голодания, связанного с остановками дыхания во время сна.