Общее описание
![]() Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Показания к назначению спермограммы
- выявление мужского фактора в бесплодном браке;
- простатит;
- варикоцеле;
- инфекции и травмы мужских половых органов;
- гормональные нарушения;
- подготовка к ЭКО или ICSI.
Требования к образцам биоматериала
Материал для исследования собирается путем мастурбации в специальную стерильную посуду после не менее чем 2-дневного, но не более 7-дневного воздержания. В этот период запрещается употребление алкоголя, нельзя принимать лекарственные препараты, посещать баню или сауну, подвергаться воздействию УВЧ.
Терминология, применяемая для характеристики нарушений в спермограмме
- нормоспермия — нормальная сперма;
- олигоспермия — снижение объема эякулята менее 2 мл;
- полиспермия — повышенное количество сперматозоидов в эякуляте или его увеличенный объём (более 8-10 мл);
- олигозооспермия — снижение количества сперматозоида в эякуляте менее 20 млн в 1 мл;
- астенозооспермия — снижение подвижности сперматозоидов;
- аспермия — отсутствие в эякуляте сперматозоидов и клеток сперматогенеза;
- азооспермия — в эякуляте отсуствуют сперматозоиды, однако присутствуют клетки сперматогенеза и секрет простаты;
- гемоспермия — наличие эритроцитов в сперме;
- лейкоциотоспермия — число лейкоцитов в эякуляте превышает 1 млн/мл;
- пиоспермия — наличие гноя в сперме;
- тератоспермия — наличие в эякуляте более 50% аномальных форм спермиев.
Патологические изменения в спермограмме вызывают
- генетические (врожденные) заболевания — 80%;
- токсическое воздействие на организм алкоголя, лекарственных средств, рентгеновского и радиоактивного излучения — 80%;
- воздействие соединений свинца, ртути — 80%;
- хронические воспалительные заболевания мужских половых органов: простатит, везикулит и др. — 70%;
- варикоцеле — 80%;
- гормональные нарушения — 80%;
- нарушение проходимости семявыносящих протоков — 80%.
При диагностике мужского бесплодия при результатах, отличных от нормы, необходимо через 1-2 недели пересдать спермограмму. При оценке же ее результатов, следует помнить, что у одного и того же мужчины в течение года показатели спермы могут значительно изменяться, соответственно, мужчины даже с более низкими показателями могут быть фертильны.
От чего зависит качество спермограммы
Сразу отметим, что, в большинстве своем, результаты анализов не зависят от того, где сделать спермограмму. Следует сказать, что на репродуктивную функцию мужских половых органов оказывает влияние множество факторов, среди которых чуть ли не на первом месте находится стресс. Здесь подразумевается не только непосредственно нервное напряжение, но и токсикологические, инфекционные и физические раздражительности, а также все то, что может вывести организм человека из комфортного состояния. Если следить за своим распорядком дня и минимализировать вредные воздействия, качество спермограммы со временем улучшится самостоятельно, ведь наш организм имеет потрясающую способность к саморегуляции. Для этого необходимо:
- Жить в месте с благополучной экологической обстановкой;
- Заниматься активными видами спорта не реже 3-х раз в неделю;
- Следить за своим питанием;
- Исключить вредные привычки;
- Соблюдать режим работы и отдыха.
Руководствуясь этими простыми рекомендациями, в скором времени общее состояние организма значительно улучшится, а вместе с ним поднимется и качество спермограммы. Если же мужчина и до этого вел здоровый образ жизни, тогда гормональное состояние организма можно улучшить только посредством специальной медикаментозной терапии, которая обеспечивает высокий результат довольно быстро. Однако, по сравнению с «естественными» методами, такой подход дает непродолжительный результат. Когда проводится спермограмма-морфология, оценивается не только подвижность и количество сперматозоидов, но и их внешних вид. Такой анализ позволяет получить точную картину, отражающую состояние репродуктивных органов мужчины.
Как оценивается спермограмма-морфология и что делать, если она показала неутешительные результаты?
Следует сказать, что проведение спермограммы на морфологию проводится, руководствуясь определенными критериями внешнего вида каждого отдельного сперматозоида и их совокупности. Наиболее частыми патологиями, классифицированными Крюгером, являются:
- Макро — и микроголовки;
- Раздвоение головки или хвоста;
- Грушевидная головка;
- Морфологические патологии шейки или головки.
Отнюдь не всегда неутешительные результаты спермограммы морфологии означают патологии детородных органов или нарушение репродуктивной функции. Благо, современная медицина может решить большинство проблем, поэтому для улучшения состояния назначаются специализированные гормональные или поддерживающие препараты, позволяющие быстро увеличить качество спермограммы, что в дальнейшем приведет к желанной беременности и рождению здорового ребенка. Помните, что на мужчине лежит большая ответственность, ведь даже при отличном здоровье у будущей матери, при плохом качестве спермы, вряд ли на свет появится полноценный, здоровый малыш.
Классификация показателей спермограммы
По объему эякулята
| Нормоспермия | Нормальное количество эякулята (2-6 мл) |
| Полиспермия | Объем эякулята более 8,0 мл |
| Олигоспермияiiiiiiii | Объем эякулята менее 2,0 мл |
| Анэякуляция | Эякулят отсутствует |
По состоянию подвижности сперматозоидов
| Нормокинезис | Подвижные сперматозоиды |
| Аспермия | В эякуляте не обнаружены сперматозоиды и клетки сперматогенеза |
| Астенозооспермия | Снижение подвижности сперматозоидов (количество прогрессивно-подвижных сперматозоидов менее 32%) или снижение скорости движения сперматозоидов |
| Акиноспермия | Полная неподвижность живых сперматозоидов |
По количеству сперматозоидов
| Нормозооспермияi | Нормальное количество и подвижность сперматозоидов; количество сперматозоидов с правильной структурой в эякуляте более 14% |
| Олигозооспермия | Концентрация сперматозоидов в эякуляте менее 15 млн/мл |
| Полизооспермия | Повышенное количество сперматозоидов в эякуляте |
| Некрозооспермия | В эякуляте более 50% мертвых сперматозоидов |
| Криптоспермия | Единичные сперматозоиды, обнаруживаемые только после центрифугирования эякулята |
| Азооспермия | В эякуляте отсутствуют сперматозоиды, однако присутствуют клетки сперматогенеза (клетки-предшественники сперматозоидов) |
По морфологии (структуре) сперматозоидов
| Гемоспермия | Наличие эритроцитов (красных кровяных телец) в эякуляте |
| Лейкоцитоспермия | Число лейкоцитов (белых кровяных телец) в эякуляте более 1 млн/мл |
| Пиоспермия | Наличие гноя в сперме |
| Тератозооспермия | Наличие в эякуляте более 50% патологических (ненормальных) форм сперматозоидов |
Доказана четкая взаимосвязь между нарушением морфологии (структуры) сперматозоидов и снижением фертильности (способностью к зачатию).
Существует большое количество классификаций оценки морфологии сперматозоидов. В нашей практике мы придерживаемся Тайгербергской классификации 1990 г., разработанной Крюгером. Согласно Тайгербергской классификации, нормальными являются сперматозоиды, прошедшие через цервикальный барьер.
Таким образом, критерием «нормальности» является естественный отбор: или сперматозоид идеален, или патологичен.
К минимуму сведены понятия границы нормы; все пограничные, незрелые, субнормальные сперматозоиды отнесены к патологическим формам. Данные критерии оценки получили название «строгие критерии Крюгера».
Строгие критерии Крюгера предполагают наличие не менее 4% нормальных сперматозоидов.
Многочисленными исследованиями и клинической практикой врачей-репродуктологов (специалистов по репродуктивным технологиями) подтверждена практическая значимость оценки по «строгим» критериям. «Строгие» критерии Крюгера рекомендованы Всемирной Организацией Здравоохранения (2010г.) для анализа эякулята.
Общие результаты спермограммы
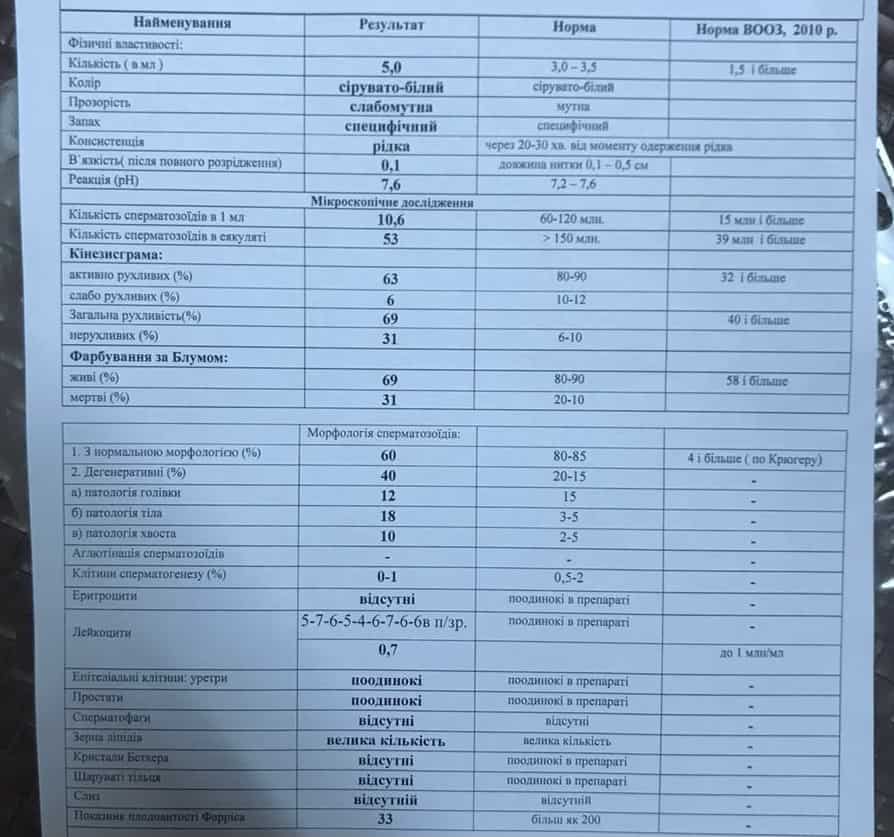
При исследовании с помощью микроскопа или прибора–спермоанализатора оценивается объем, цвет, кислотность и вязкость спермы, но самые главные показатели – количество, качество и жизнестойкость сперматозоидов.
- Вначале оценивают общие показатели спермы. Семенная жидкость, сначала довольно густая, но под действием веществ, выделяемых простатой, через 10-40 минут разжижается. Если этого не происходит, значит, у мужчины имеются проблемы с предстательной железой.
- Очень важен объем полученного эякулята, которого должно быть не менее 2 мл. Малое количество спермы снижает плодовитость мужчины. Небольшое количество спермиев погибнет, не добежав до яйцеклетки.
- Иногда у мужчины происходит ретроградная эякуляция, когда часть спермы выбрасывается обратно в мочевой пузырь. При подозрении на эту патологию дополнительно обследуют и мочу, собранную после семяизвержения.
Здоровая сперма беловатого цвета без примеси гноя, крови и неприятного запаха. Нормальная кислотность семенной жидкости слабощелочная (рН 7,2–7,9). При отклонениях от нормы пациента направляют к урологу для лечения воспалительных процессов, скрытых ЗППП и диагностики проходимости семявыводящих протоков.
Количество и подвижность спермиев
Эти показатели играют важную роль в оценке репродуктивной функции, так как оплодотворение яйцеклетки невозможно без определенного количества сперматозоидов и достаточной подвижности.
Для того чтобы преодолеть весь трудный путь из влагалища до маточной трубы, необходимо чтобы одни спермии ограждали других от негативных факторов. Для сохранения способности к оплодотворению по результатам спермограммы в 1 мл спермы должно содержаться не менее 20 млн. сперматозоидов, а в общем объеме эякулята — не меньше 40 млн. Только при этом условии существует возможность зачатия.
Подвижность спермиев также является характеристикой, отражающей качество спермограммы. В норме все спермии подразделяются на 4 категории: А – сперматозоиды с быстрым и прямолинейным движением, В — медленное прямолинейное движение, С – с круговым движением, Д – неподвижные спермии. Стоит отметить, что в лаборатории выявляются спермии всех категорий. 40-60% эякулята занимают сперматозоиды типа Д – это стареющие или погибшие клетки, которые копятся в сперме в результате длительного воздержания. 40-60% объема спермы занимают спермии категории А – это молодые и активные клетки, на тип В остается 15%, С -5-15%. Нормы спермограммы — не менее 25% спермиев категории А или 50% сперматозоидов А+В.
Стоит отметить, что на результаты анализа при изучении этого показателя влияет температура помещения и материала: максимальная скорость передвижения спермиев регистрируется при температуре 37 градусов, комнатная температура заметно уменьшает это параметр, если она падает до 10, то спермии полностью теряют подвижность. Поэтому в лаборатории во время проведения анализа используют микроскоп с термостолом.