Лечение гестоза
Лечение тяжелого и средней тяжести гестоза проводится исключительно в стационаре. Первым делом устраняют нарушения функций важных для сохранения жизни систем организма. Затем переходят к родоразрешению наиболее приемлемым способом.
В амбулаторных условиях разрешается лечить гестоз на стадии водянки, с распространением отеков лишь на стопы и голени, при нормальных показателях мочи.
Пациенток с гестозом на стадии нефропатии, преэклампсии и эклампсии надо класть в больницу, которая оборудована палатами интенсивной терапии или реанимацией, имеет операционный блок и отделение для недоношенных новорожденных. Если не удается купировать проявления тяжелого гестоза, беременность прерывают.
Лечение гестоза всегда ориентировано на предупреждение тяжелых осложнений патологии, профилактику отслоения плаценты, кислородного голодания плода, нарушений трофики, гибели ребенка. В первую очередь купируют:
- Работу ЦНС.
- Дисциркуляторные нарушения, проблемы в системе сворачивания крови.
- Нарушения метаболизма.
- Повреждения стенки сосудов.
- Гипертензию или гипотензию.
- Водно-солевой баланс.
Длительность лечения гестоза определяется тяжестью и выраженностью его проявлений. Нефропатия легкой степени требует двухнедельной госпитализации. При средней выраженности симптомов и в тяжелой стадии больную кладут в стационар на 2-4 недели
Постоянно контролируют состояние плода, после выписки беременная находится под пристальным вниманием врачей в женской консультации. Пациентки с выраженным гестозом (нефропатией, преэклампсией, эклампсией) остаются в больнице до самих родов
Когда гестоз в форме среднетяжелой нефропатии не удалось купировать в течение 7-10 суток, нужно вызывать досрочные роды или делать кесарево. Если форма гестоза тяжелая, на лечебные мероприятия выделяют всего 2-3 часа. После этого значительно возрастает вероятность осложнений (смерть матери, нарушение трофики и гибель плода). При безрезультативности лечения переходят к родоразрешению.
Рожать самостоятельно женщина с гестозом может лишь тогда, когда ее состояние определяется врачами, как удовлетворительное, лечение показывает положительные результаты, а показатели жизнедеятельности плода (определенные на УЗИ, кардиотокографии) находятся в пределах нормы. Если у пациентки высокое давление, состояние ухудшается, данные анализов плохие, существует угроза для жизни плода, делают кесарево.
Этиология и патогенез
В настоящее время нет единого мнения об этиологии гестоза. Однако существует ряд теорий:
- Кортико-висцеральная теория — в основе лежит представление о гестозе, как о своеобразном неврозе беременных, при котором нарушаются взаимоотношения между корой и подкорковыми структурами. Это приводит к рефлекторным изменениям в гемодинамике. Данная теория подтверждается частым возникновением гестоза у беременных на фоне нервно-психических стрессов. При ЭЭГ выявляются функциональные изменения в подкорковых структурах.
- Эндокринная теория.
- Иммунологическая теория — заключается в изменении механизмов, обеспечивающих трасплацентарный иммунитет. Суть теории в том, что в плаценте вырабатывается ряд веществ, блокирующих Т-клетки матери. Нарушается процесс распознавания Т-клетками антигенных различий между тканями матери и плода, что приводит к сенсибилизации матери плацентарными белками. Антигенная структура плаценты сходна с тканями почек и печени, что может явиться причиной повреждения этих органов при гестозе. Однако далеко не все ученые находили в крови матери иммунные комплексы.
- Генетическая теория — установлено, что у дочерей женщин с преэклампсией гестоз возникал в 8 раз чаще, чем в нормальной популяции. Предположен аутосомно-рецессивный путь наследования.
- Теория авитаминоза В и фолиевой кислоты. [источник не указан 3586 дней]В третьем триместре потребность в витаминах группы В и фолиевой кислоте возрастает. Поступление этих витаминов с ежедневным рационом становится недостаточным. В результате в крови повышается концентрация гомоцистеина. [источник не указан 3586 дней] Гомоцистеин крайне токсичен для эндотелия. Под его воздействием в эндотелии сосудов возникают поры, через которые в окружающие ткани уходит плазма. Возникают отеки. В ответ на снижение ОЦК гипофиз выделяет вазопрессин, который повышает давление в сосудах и снижает диурез. Эта теория подтверждается практикой, так как назначение женщинам с гестозом витаминов В и фолиевой кислоты в больших дозировках в течение суток приводит к исчезновению отеков, нормализации артериального давления и прекращению протеинурии. [источник не указан 3586 дней]
- Плацентарная теория. Вероятно, у женщин, страдающих гестозом, нарушена миграция трофобласта в сосуды матки. Спиральные маточные артерии не меняют свою структуру, остаются в том же виде, что и у небеременных. Взаимоотношения в системе трофобласт — спиральные артерии нарушаются, происходит спазм, снижение межворсинчатого кровотока и гипоксия. Гипоксия в тканях маточно-плацентарного комплекса приводит к поражению эндотелия, нарушению его вазоактивных свойств, высвобождению медиаторов, направленных на вазоконстрикцию. Длительная продукция вазоконстрикторов вызывает нарушения в гемодинамике, ЦНС, гормональном статусе, обмене веществ и кислотно — основном равновесии организма.
В основе патогенеза лежит генерализованный спазм сосудов, что проявляется гипертензией. Спазм происходит из-за повреждения эндотелия. (Повреждение эндотелия подтверждается повышением в крови уровня фибронектина — гликопротеина субэндотелиального происхождения.) При повреждении происходит выброс в кровь эндотелина, что приводит к спазму сосудов, в том числе почечных артерий и активации системы ренин — ангиотензин — альдостерон, а также к выбросу адреналина и норадреналина и снижению порога чувствительности к данным медиаторам. Одновременно снижается синтез вазодилататоров.
За счёт вазоспазма, гипоксии, уменьшения антикоагулянтных свойств крови развивается гиперкоагуляция и ДВС[источник не указан 4101 день]. Также нарушается микроциркуляция, увеличивается проницаемость микрососудистого русла, пропотевание плазмы в интерстиций (что приводит к отёкам при снижении ОЦК).
Во многих органах происходят гипоксические (дистрофические) изменения: гестоз почти всегда сопровождается нарушением функции почек, нарушается функция печени, нервной системы, плаценты. Возникает синдром задержки роста плода, хроническая гипоксия.
Причины
Гестоз начинается после – недели и чаще всего выявляется в третьем триместре (после недели). Его возникновение связано с изменениями, происходящими в организме будущей мамы. Существует несколько теорий, которые взаимодополняют друг друга. Основной причиной возникновения гестоза считается нарушение в работе плаценты. При недостаточном кровоснабжении матки или патологии самой плаценты, она запускает механизм повышения артериального давления, чтобы увеличить приток крови. Повышение давления происходит за счет спазма (сужения) сосудов. В результате этого ухудшается кровоснабжение почек и головного мозга и соответственно их работа нарушается. Возникновение отеков объясняется выходом жидкости из кровеносного русла в ткани. При этом кровь сгущается, усиливая образование тромбов (сгустки крови). Тромбы могут закупоривать сосуды, еще больше ухудшая кровоток и повышая давление.
Согласно генетической теории у женщин, матери которых страдали данной патологией во время беременности, риск развития гестоза выше. Эндокринная теория объясняется нарушением регуляции сердечно-сосудистой системы, кровоснабжения внутренних органов, обмена веществ. Это происходит в результате изменения функции эндокринных органов, которые вырабатывают биологически активные вещества, регулирующие тонус сосудов, свертываемость крови. В настоящее время исследователи пришли к выводу, что не существует единого механизма развития гестозов, а наблюдается комбинированное воздействие различных факторов, которые в результате приводят к нарушению различных функций организма.
Основными предрасполагающими факторами развития гестозов считаются:
- первые предстоящие роды;
- гестоз в анамнезе (при предыдущей беременности);
- длительный интервал между беременностями;
- экстрагенитальная патология (существовавшая ранее артериальная гипертензия, патология почек);
- сосудистые заболевания (хроническая венозная недостаточность);
- эндокринная патология (сахарный диабет, дислипидемия, ожирение);
- аутоиммунные заболевания (антифосфолипидный синдром, системная красная волчанка);
- возраст беременной (младше 18 и старше 30 лет);
- частые инфекции верхних дыхательных путей;
- многоплодная беременность;
- генетическая предрасположенность;
- профессиональные вредности;
- неблагоприятные условия работы и быта.
Причины
Учёные считают, что токсикоз при беременности на ранних сроках — это нормальная реакция организма на вещества, которые образуются в процессе роста плода.
Причины развития раннего токсикоза беременных до сих пор вызывают множество дискуссий в научных кругах. Каждая из теорий возникновения токсикоза при беременности на ранних сроках имеет право на существование. Назовём некоторые из них:
Гормональная теория
При беременности изменяется концентрация гормонов яичника, поддерживающих вынашивание плода. Организм женщины не всегда успевает приспособиться к эндокринной «перестройке», к периоду, когда начинается ранний токсикоз.
Иммунологическая теория
Зародыш, прикрепляясь в матке, начинает вырабатывать свои гормоны, а организм матери воспринимает их, как чужеродные вещества, что проявляется токсикозом при беременности на ранних сроках.
Наследственная теория
За развитие токсикоза несёт ответственность определённый ген. В результате многочисленных исследований было выявлено, что в 40% случаев токсикоз в первом триместре часто имелся у кровных родственниц беременных.
Психогенная теория
Провоцировать токсикоз на ранних сроках беременности могут стрессовые ситуации, бессонница, переутомление и чрезмерные переживания о будущих родах. Негативные эмоции провоцируют симптомы токсикоза!
Воспалительная теория
Токсикоз на ранних сроках беременности (во втором и третьем триместре) связан с хроническими очагами инфекции. За счёт постоянного воспалительного процесса организм не успевает утилизировать ядовитые вещества, которые накапливаются в процессе жизнедеятельности матери и плода, в результате чего возникает интоксикация.
Учитывая причины развития токсикоза у беременных, учёные считают применение энтеросорбентов основным методом борьбы и внутренней интоксикацией. Популярный и безопасный сорбент Энтеросгель адсорбирует из кишечника токсины, уменьшая интоксикацию матери и плода не препятствуя всасыванию питательных веществ.
Виды токсикозов беременных
Классификация. В настоящее время нет классификации, которая могла бы
полностью удовлетворить акушеров.
В нашей стране признается существование чистых форм гестоза и смешанных,
возникающих на фоне соматической патологии. Чаще всего смешанные
(осложненные) формы развиваются на фоне гипертонической болезни,
заболеваний почек, печени, сердца, диэнцефального нейрообменно-эндокринного
синдрома.
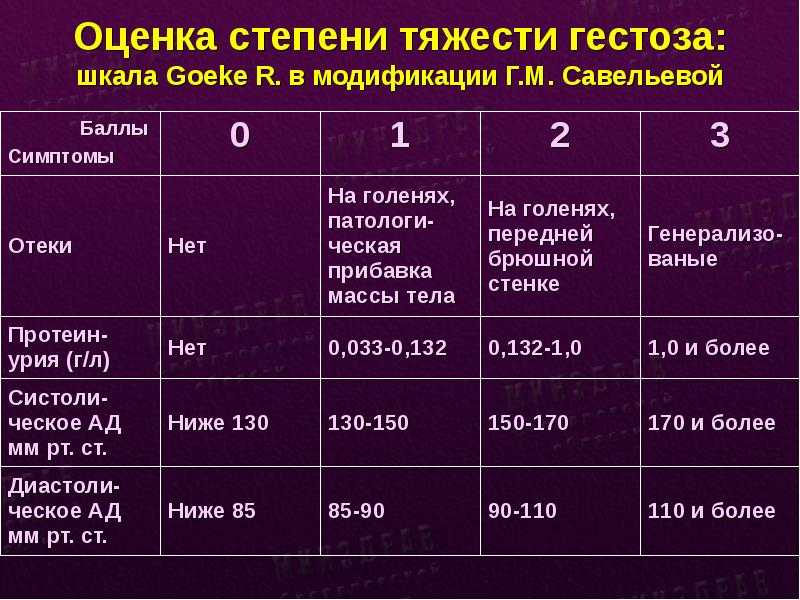
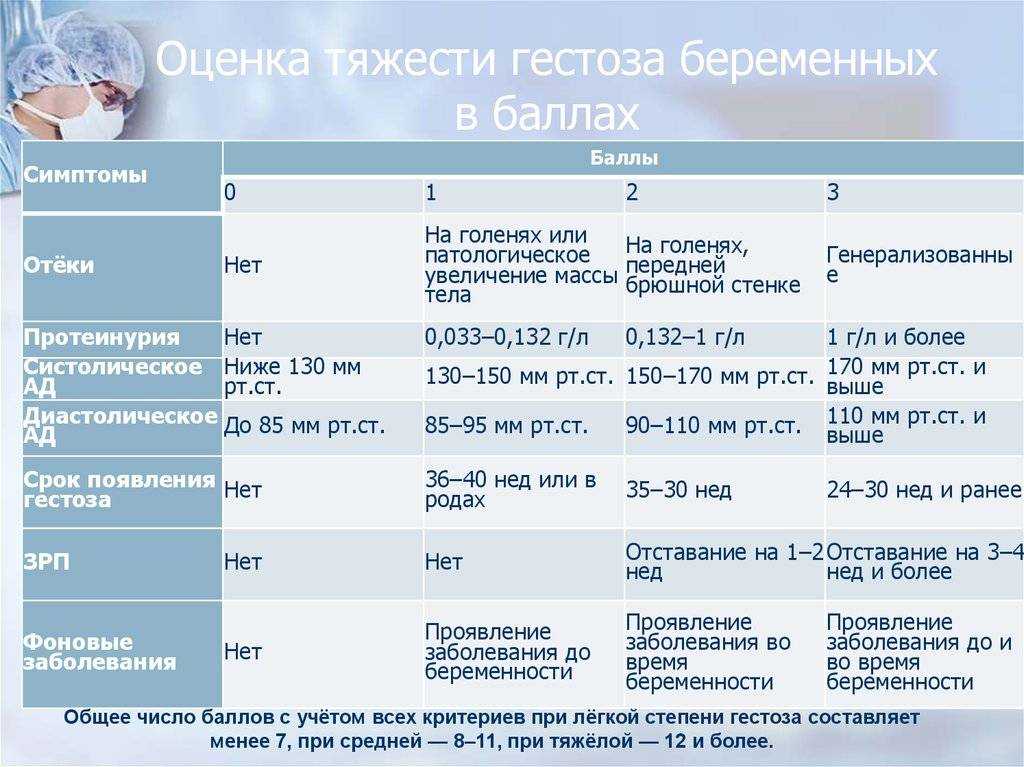
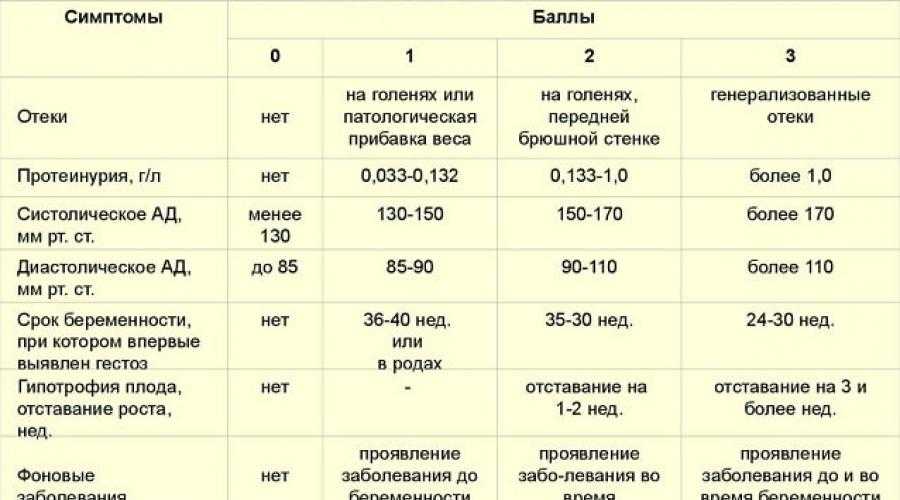
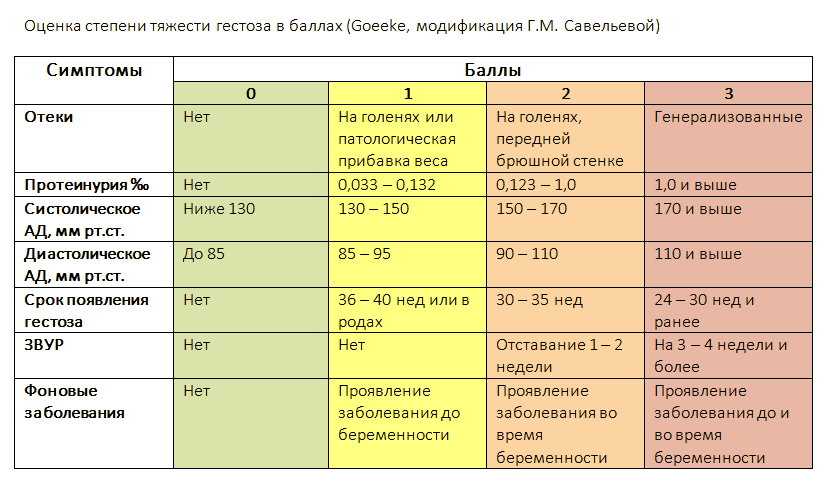
Чистые гестозы в практическом акушерстве принято подразделять на 4 стадии:
- Отеки беременных.
- Нефропатия (легкая, средней тяжести, тяжелая).
- Преэклампсия.
- Эклампсия.
Некоторые авторы признают существование гипертензии беременных как
моносимптомной формы гестоза.
С точки зрения клинициста, рационально выделять доклиническую стадию
гестоза — претоксикоз (субклинический гестоз).
- Артериальная гипертензия беременных без протеинурии.
- Протеинурия беременных.
- Преэклампсия — сочетание артериальной гипертензии беременных с протеинурией.
- Эклампсия.
- Скрытая артериальная гипертензия, скрытая болезнь почек и другие заболевания, проявляющиеся только во время беременности.
- Ранее известные заболевания, сопровождающиеся артериальной гипертензией.
- Преэклампсия и эклампсия, осложнившая ранее известные:
- артериальную гипертензию;
- болезнь почек.
По этой классификации каждый вид гестоза по времени возникновения
подразделяют на возникшие: а) во время беременности; б) во время родов; в)
в первые 48 ч послеродового периода.
Чем осложняется гестоз
Осложнения гестоза во многих случаях ведут к смерти беременной и ребенка.
Чаще всего диагностируют сердечную и почечную недостаточность, отек легких, кровоизлияния и некрозы в печени, почках, селезенке, поджелудочной, ЖКТ.
Нередко при гестозе выявляют преждевременное отслоение плаценты, недостаточность плацентарного кровотока. Эти осложнения вызывают кислородное голодание, нарушение трофики и недоразвитость плода, иногда его смерть. При тяжелом гестозе часто диагностируют HELLP-синдром. Аббревиатура расшифровывается следующим образом: H — гемолиз, EL – увеличение печеночных ферментов в крови, LP – падение количества тромбоцитов.