Диагностика внематочной беременности
При прогрессирующей трубной беременности диагностика часто бывает затруднена
Следует ориентироваться на данные анамнеза (перенесенные заболевания, задержка менструации и т.п.), принимая во внимание факторы риска
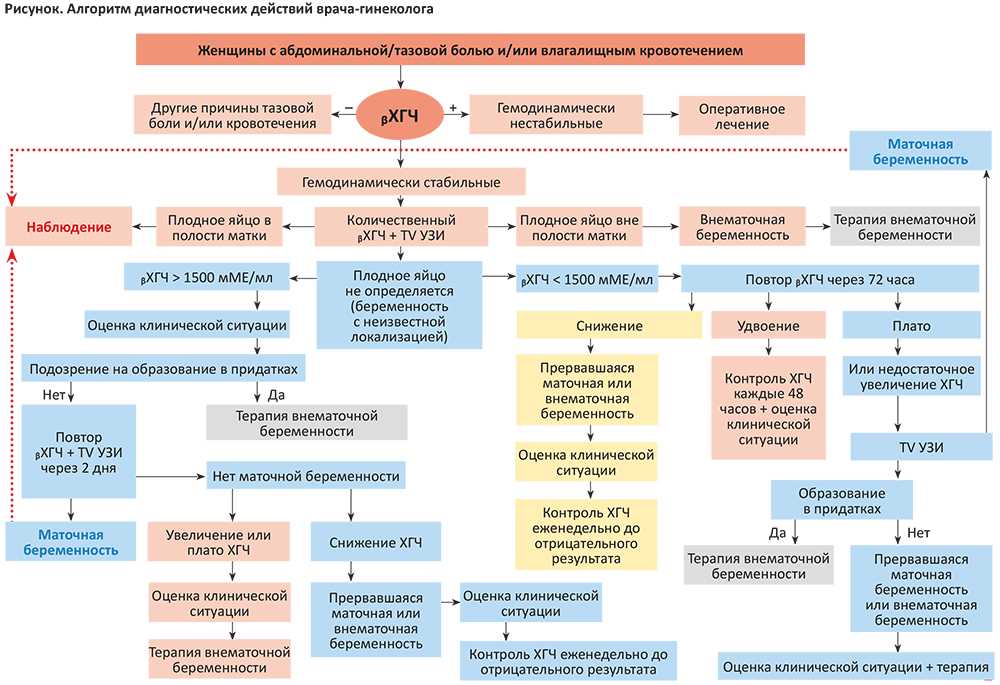
Наибольшие данные врачу удается получить при влагалищном исследовании. Большое значение для диагностики внематочной беременности и дифференциальной диагностики с другими заболеваниями имеет УЗИ. Наиболее достоверным ультразвуковым критерием внематочной беременности является обнаружение расположенного вне полости матки плодного яйца с живым эмбрионом: визуализируется сердечная деятельность, а при сроке более 7 недель – его двигательная активность. Однако частота подобных клинических ситуаций составляет не более 8%. Проведение прицельной пункции прямокишечно-маточного углубления под контролем УЗИ при подозрении на прервавшуюся беременность повышает эффективность исследования в 1,5-2 раза, позволяя своевременно диагностировать минимальное внутрибрюшное кровотечение.
Важное диагностическое значение имеет лапароскопия, которая позволяет визуально определить состояние матки, яичников, труб, объем кровопотери, локализацию эктопического плодного яйца, оценить характер течения беременности (прогрессирующая или нарушенная), а во многих случаях — провести оперативное лечение. Определение бетта-субъединицы хорионического гонадотропина в настоящее время является вспомогательным тестом выявления прогрессирующей беременности
Результаты этого теста имеют значение в совокупности с данными других исследований.
Внематочную беременность следует отличать от: прогрессирующей маточной беременностью малого срока; угрожающего и начавшегося аборта; кисты желтого тела с кровоизлиянием; апоплексии яичника; воспаления придатков матки; дисфункционального маточного кровотечения; перекрута ножки придаткового образования; нарушения кровообращения в узле миомы; острого аппендицита, перитонита.
Лечение
Лечение внематочной беременности одно — прерывание. Полноценно развиваться вне полости матки плодное яйцо не может, по мере роста оно растягивает трубу, в результате приводит к ее разрыву.
В большинстве случаев плодное яйцо удаляют одним из хирургических методов:
- Лапароскопия проводится до срока 8 недель беременности при своевременной диагностике. Это малоинвазивная операция, при которой плодное яйцо извлекается через небольшой прокол в брюшной стенке. Метод позволяет сохранить трубу и дать надежду женщине на повторное зачатие.
- В экстренных ситуациях, при обильном кровотечении, большом размере плодного яйца проводится полостная операция (лапаратомия) — зародыш удаляют через разрез на брюшной стенке нередко вместе с трубой/яичником. Это становится единственным способом спасти женщине жизнь, если ее доставили в больницу на скорой.
При своевременной диагностике патологии в некоторых случаях возможно сохранение маточных труб и яичников, у женщины высоки шансы повторной беременности. После лапаратомии шансы забеременеть снижаются, возрастает риск развития бесплодия.
3.Симптомы и диагностика
Главный признак внематочной беременности – отсутствие характерных изменений в матке на фоне обычных для беременности колебаний аппетита, повышенной сонливости, тошноты, увеличения молочных желез и т.д.
Маточная труба или иные полости совершенно не предназначены для вынашивания беременности: по сравнению с маткой они гораздо меньше, их стенки тоньше и далеко не столь эластичны, поэтому с определенного момента наступает реальный риск их прорыва – с самыми тяжелыми последствиями.
При разрыве маточной трубы женщина испытывает резкую боль и нередко теряет сознание. Повреждение крупных кровеносных сосудов приводит к массивному кровотечению и может вызвать геморрагический шок. При трубном аборте (разрыв плодного яйца с выходом в брюшную полость) аналогичная симптоматика развивается не так остро и на каком-то этапе сопровождается обманчивым облегчением, однако кровотечение результирует примерно так же, как и при разрыве трубы.
Вообще, клиника внематочной беременности может быть самой разной, однако любые кровянистые выделения (встречается в 50-80% случаев), боли внизу живота (95%), задержки менструации (90%), болезненность пальпации живота и придатков (80-90% случаев) у женщины активного возраста требуют исключения внематочной беременности и однозначно создают показания к срочному обследованию.
При запоздалой специализированной помощи смертность от внематочной беременности достигает, по некоторым данным, 30% и выше, в то время как своевременная диагностика и грамотное вмешательство позволяет сохранить способность к зачатию и нормальному вынашиванию беременности. Однако диагностировать внематочную беременность и дифференцировать ее от гинекологических заболеваний со сходной симптоматикой (киста желтого тела, спонтанный аборт, острый сальпингит или аппендицит, инфекция, почечная колика и мн.др.) в ряде случаев очень непросто.
Наиболее информативными методами в этом плане являются тест на концентрацию хорионического гонадотропина, УЗИ с трансвагинальным доступом, анализы на прогестерон в сопоставлении с другими лабораторными данными.
Причины внематочной беременности
Эктопическая беременность — многопричинная патология, но основным фактором считаются функциональные и анатомические нарушения, приводящие к затруднению продвижения оплодотворённой яйцеклетки к полости матки.
Анатомические изменения органов репродуктивной системы
К этой группе факторов относятся: относятся сужение просвета фаллопиевой трубы, постабортивные рубцы, нарушение структуры слизистой поверхности, неправильная форма органов. Среди причин анатомических изменений можно отметить следующее:
- Воспалительные процессы в органах репродукции (матке, яичниках, маточных трубах). Основная причина воспалений – это ЗППП(хламидиоз, гонорея, микоплазмоз, генитальный герпес, трихомониаз). В 52% случаев после воспалений, связанных с ИППП изменяется поверхность репродуктивных органов.
- Воспаление и инфекции, связанные с переохлаждением (застужены придатки) вследствие ношения капроновых колготок и коротких юбок в холодное время года и инфекции, занесенные из других органов (например, из мочевого пузыря).
- Долговременное ношение (больше разрешенного срока) внутриматочной спирали или ее неправильная установка в 4% случаев приводит к внематочной беременности. Риск возрастает в 20 раз по сравнению с другими видами контрацепции. Длительное использование механических средств контрацепции (внутриматочные спирали) приводит к уменьшению сократительной способности фаллопиевых труб и атрофии реснитчатого эпителия, выстилающего внутреннюю поверхность.
- Нерассосавшийся рубец после хирургического вмешательства (удаление миомы матки, кесарево сечение).
- Воспаление брюшной полости (перитонит) по причине внесения инфекции во время операции.
- Хирургические аборты, выскабливания, повреждающие поверхность полости матки и приводящие к спайкам маточных труб.
- Различные опухоли и разрастания матки, приводящие к деформации полости и невозможности прикрепления эмбриона. Сюда можно, например, отнести миомы и полипы.
- Хронический сальпингит — хроническое воспаление, вызванное патогенными микроорганизмами
Гормональный и другие факторы
Иногда внематочная возникает по причинам, никак не связанным с травмами органов и изменениями, вызванными ИППП. Сюда относятся:
- Эндокринные заболевания гипоталамуса и надпочечников.
- Прием гормональных препаратов для лечения бесплодия (стимулирующие овуляцию) и бесконтрольная гормональная контрацепция, в том числе, связанная с экстренным прерыванием беременности.
- Экстракорпоральное оплодотворение (у каждой 20-й женщины после ЭКО наступает внематочная беременность).
- Нарушение выработки простагландинов, отвечающих за сократительную способность маточных труб
- Повышенная биологическая активность зиготы, приводящая к прикреплению эмбриона в фаллопиевой трубе
- Низкая подвижность сперматозоида приводит к тому, что зигота за отведённые ей 2 дня не доходит до матки и крепится в маточной трубе.
- Эндометриоз матки — разрастание слизистой поверхности органа
Мужской фактор в невынашивании беременности
04.05.201718:35
Заведующий урологическим отделением Дьяков Степан НиколаевичОчевидно, что мужчине нужно идти к врачу и сдавать анализы, если беременность не наступает. А в ситуации, когда беременность наступила, но прервалась, нужно ли обследовать мужчину? Ответ – обязательно нужно, особенно, если эта ситуация повторилась, так как проблемы с невынашиванием беременности могут быть спровоцированы и со стороны мужчины.Исследования показывают, что сперматозоиды, даже со значительным количеством повреждений ДНК, могут сохранять способность оплодотворять яйцеклетки. Но в дальнейшем эмбриональное развитие может быть нарушено, что приводит к прерыванию беременности. Сегодня я расскажу про лабораторный метод, не так давно появившийся в Медицинском центре «XXI век», который мы используем для оценки мужского фактора в проблеме невынашивания беременности. Это иммунологическое исследование – оценка фрагментации ДНК в сперматозоидах, или анализ повреждений ДНК сперматозоидов для оценки фертильной функции мужчины и выявления причин бесплодия, замерших беременностей и спонтанных абортов.Показания для этого анализа определяет врач, основные из них:• Бесплодие неясного генеза, или идеопатическое бесплодие, когда пара обследована, а причины не наступления беременности так и не нашли.• Невынашивание беременности. • Множественные неудачные попытки экстракорпорального оплодотворения (ЭКО). • Возраст старше 35 лет. • Хронические воспалительные заболевания органов мужской половой системы (в том числе варикоцеле). • Низкое качество эмбрионов в программах экстракорпорального оплодотворения. • Плохое оплодотворение ооцитов в программах ЭКО.Результаты спермограммы не показывают нарушения в ДНК сперматозоидов. Исследование фрагментации ДНК сперматозоидов является дополнительным эффективным диагностическим тестом, выявляющим нарушения фертильности у мужчин. Особенно это исследование актуально для мужчин с показателями спермограммы, близкими к нормальным, у которых не обнаружено нарушений в кариотипе или других явных причин бесплодия.В результате этого анализа определяется процент риска нарушений фертильности:<15% низкий риск нарушений фертильности,15-30% средний риск нарушений фертильности,>30% высокий риск нарушений фертильности.Причины появления патологических изменений: 1. врождённые (генетически обусловленные) нарушения спермиогенеза;2. воздействие вредных факторов (различные виды излучения, приём некоторых лекарственных средств, ядовитые вещества, систематический приём алкоголя);3. хронические воспалительные заболевания репродуктивных органов (простатит, везикулит);4. варикоцеле.Правила забора спермы такие же как при сдаче спермограммы Ответы на вопросы, которые возникают у пар, которым рекомендовано пройти это обследование.1. Нужно ли сдавать этот анализ мужчине, если у его партнерши были благополучные беременности?— Да нужно, особенно если после этих беременностей прошло много лет, потому что этот показатель меняется со временем, могут быть изменения в ДНК сперматозоидов связанные с образом жизни, заболеваниями, в том числе воспалительными, профессиональными вредностями и т.д. 2. Если анализ показывает высокий риск нарушений, можно ли исправить эту ситуацию?— В этом случае оценивается не только результат одного этого анализа, а медицинская история пары в целом. В некоторых случаях, возможно начать с консервативного лечения, есть препараты, которые дают положительный эффект, исключаются возможные вредные факторы, воспалительные процессы. Иногда этого достаточно для улучшения показателей. Далее оценивается эффективность терапии и принимается решение либо о ее продолжении или коррекции, либо о вспомогательных репродуктивных технологиях. 3. Через какой промежуток времени можно сдать анализ повторно?— Самое раннее, через 3 месяца, так как это срок полного обновления сперматозоидов.
Просмотров:18665
Лечение внематочной беременности
Основной метод лечения внематочной беременности – хирургический. Варианты оперативного доступа – лапароскопия или лапаротомия. Вопрос об объеме оперативного вмешательства (туботомия или тубэктомия) в каждом случае решается индивидуально.
При туботомии маточную трубу рассекают и удаляют плодное яйцо. При тубэктомии маточную трубу удаляют. Выдавливание плодного яйца (искусственный трубный аборт) производят при его локализации в фимбриальном отделе трубы, иссечение маточного угла – при локализации плодного яйца в интерстициальном отделе трубы.
После операции проводится комплексная терапия, направленная на устранение причин, вызвавших внематочную беременность, и подготовка организма к вынашиванию нормальной беременности. При благоприятном лечении врачи разрешают планировать беременность через 6-8 месяцев.
Причины
В норме оплодотворение (слияние яйцеклетки женщины и сперматозоида мужчины) происходит в маточной трубе. Сразу после слияние образовавшееся плодное яйцо за счет поступательного сокращения маточных труб продвигается в полость матки. Здесь оно фиксируется к стенке (происходит имплантация) и дальше развивается.
Если плодное яйцо по каким-то причинам остается в маточной трубе или выталкивается в обратную сторону, в брюшную полость, и крепится к яичникам и другим внутренним органам, возникает внематочная беременность. Ее опасность в развитии внутреннего кровотечения. Происходит это за счет того, что плодное яйцо по мере своего роста может травмировать окружающие ткани. В итоге происходит разрыв маточной трубы, угла тела матки (если эктопическая беременность расположена в дополнительном роге). Несвоевременное оказание медицинской помощи может стоить жизни женщины.