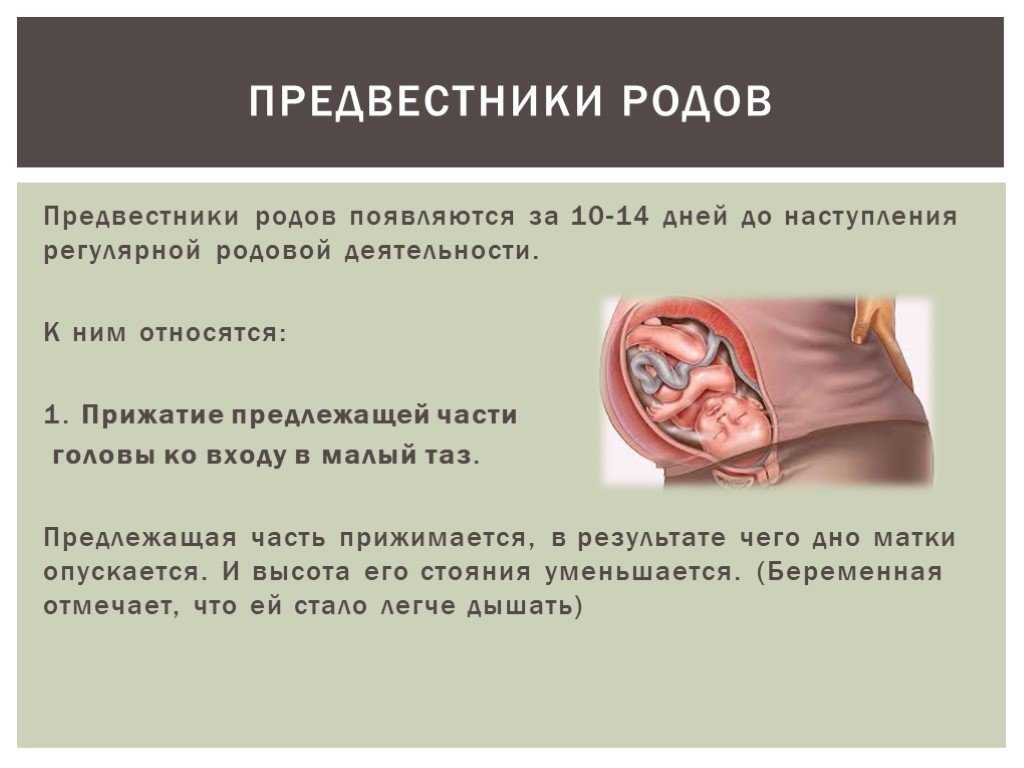
Как увеличить вероятность вагинальных родов после кесарева сечения?
Перерыв между родами и новой беременностью — хотя бы 9 месяцев
Лучше — больше. Различия невелики (на одну женщину больше на каждые 100 женщин), но есть данные, что расхождение рубца на матке при интервале между родами и беременностью в 18 и более месяцев происходит реже.
Выбирайте врача, который поддерживает идею вагинальных родов после кесарева
Обсудите свои цели и предпочтения и выясните, как они сочетаются с Вашими объективными возможностями. Узнайте, как часто в практике специалиста происходят такие роды, как он относится к ним, какие видит плюсы и минусы, какими научными данными располагает. Если Вас предложения не удовлетворили, ищите дальше.
Помните, что врачи тоже люди
В одном из исследований было показано, что в России решение в пользу кесарева чаще принимают мужчины старшего возраста, а решение в пользу вагинальных родов — женщины молодого и среднего возраста.
Наймите доулу — специалиста по поддержке в родах
Постоянное присутствие и поддержка специально обученного специалиста помогают более спокойно и уверенно взаимодействовать с персоналом роддома, применять техники естественного обезболивания, стимуляции и расслабления в родах.
Избегайте процедур родовозбуждения, когда это возможно
Попытки запустить роды искусственно повышают риск кесарева сечения. В случае, когда родовозбуждение необходимо, убедитесь, что показание к этому ясное, четкое и обоснованное. Мнения экспертов о некоторых показаниях к родовозбуждению разнятся (например, является ли срок беременности на 41–й неделя таким показанием)
Важно перед началом любой процедуры получить от специалистов полную информацию о преимуществах, рисках и возможных альтернативах
Настройтесь на вагинальные роды
Как только Вы попросите сделать кесарево сечение, Ваш запрос будет, скорее всего, быстро удовлетворен. Поддержка в трудные моменты во время родов бывает особенно ценной.
Проконсультируйтесь с психологом
Если Вы знаете, что решение о том, как именно рожать, дается Вам на этот раз непросто или у Вас есть особые переживания на тему прошлых родов, страх родовой боли, или Вы чувствуете, что во время подготовки к родам Вам необходима поддержка, хорошим решением будет консультация с психологом
Важно, чтобы специалист был одинаково компетентен как в вопросах психологической помощи, так и в вопросах беременности и родов
Да или нет
К кесареву сечению надо быть готовой. Это не значит, что нужно прогнозировать возможность такого способа родов (то есть гадать, будет операция или
не будет), но надо создать себе определенное отношение к возможному кесаревому сечению
Как и любую операцию, кесарево сечение выполняют только по показаниям. Без них, только по желанию будущей мамы, операцию делать не будут. Тем не
менее, может показаться, что сегодня кесарево сечение проводят слишком часто. И, правда: среди подруг, соседок или знакомых всегда
найдется несколько женщин, которые родили оперативным путем. А уж когда прочитаешь отзывы о родах в Интернете, и подавно покажется, что
кесарево делают чуть ли не всем подряд. Почему так происходит? Люди, далекие от медицины, считают, что кесаревых сечений стало больше,
потому что врачу удобнее сделать операцию, чем принять самостоятельные роды. Ведь операция занимает всего около часа, а
естественные роды – до суток. Ну или врач не хочет брать на себя ответственность за исход родов и в случае малейшего сомнения
«перестраховывается» – вот отсюда и операция. Еще есть мнение, что кесарево сечение иногда можно сделать по желанию
будущей мамы, если женщина уж очень боится рожать самостоятельно или опасается за здоровье ребенка в родах. А при операции все просто:
наркоз, разрез, и вот рядом гарантированно здоровый ребенок и никаких родовых мук. И якобы даже можно договориться с врачом и он сделает
кесарево по просьбе женщины, тем более если предстоят платные роды.
На самом деле оперативных родов и правда стало больше, но совсем по другим причинам. Во-первых, медицина и уровень здравоохранения все-таки
улучшились, и сейчас, когда в каждой клинике есть и просто УЗ-исследование, и УЗИ с доплерометрией, и 3Д УЗИ, и КТГ, и еще куча
разных методов исследования, врачи стали распознавать те заболевания или акушерские проблемы, которые невозможно было диагностировать
раньше. Во-вторых, здоровых женщин сейчас не так уж и много, и это понятно: экология, питание, стрессы, образ жизни – сегодня все
это изменилось не в лучшую сторону. Кроме того, в наше время часто рожают после 35 и даже 40 лет, когда, прямо скажем, здоровья не
прибавляется, а кто-то вообще долго не мог забеременеть и сделал это только с помощью ЭКО. По отдельности сами по себе ни возраст, ни ЭКО,
ни какое-то заболевание – еще не показание к кесареву сечению, но вместе часто они исключают естественные роды. И последняя причина,
по которой кесарево сечение делают чаще: сейчас уже почти нигде не используют вакуум-экстракцию и наложение щипцов, так как эти
акушерские манипуляции травматичны для ребенка. Теперь вместо них выполняют кесарево сечение.
Сегодня в обычном (неспециализированном) родильном доме частота операций кесарева сечения составляет примерно 25%
Так что не стоит думать, что кесарево сечение делают всем подряд или что врач «перестраховывается».
Тем более не надо надеяться на кесарево сечение «по желанию» женщины. Ни один хороший врач (именно хороший) не сделает операцию просто так.
Ведь риск для здоровья мамы во время кесарева гораздо больше, чем при естественных родах, чаще бывают и послеродовые осложнения, да и сам
послеродовой период протекает, честно говоря, сложнее. Все это врачи знают, и еще раз повторим: без показаний кесарево сечение не выполняют.
Послеродовой период
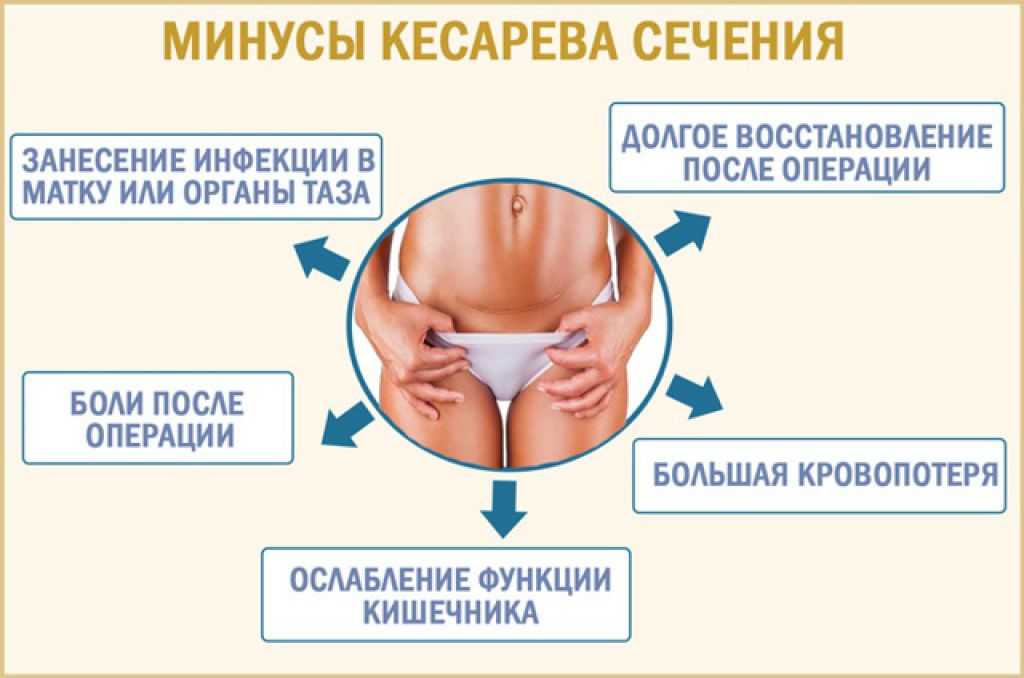
Восстановление после кесарева сечения протекает тяжелее чем после естественных родов. Полостная операция дает о себе знать болезненностью шва, трудностями с передвижением.
Первые сутки после операции родильница проводит в палате интенсивной терапии. Медицинский персонал каждые 1-2 часа контролирует давление, пульс, диурез. Следят за состоянием шва, выделениями. При необходимости назначают антибиотикотерапию и обезболивание. Питание в первые сутки поступает через капельницу, и родильнице разрешают только пить. Со вторых суток вводится жидкая пища: бульон, йогурт, кефир.
Как быстро будет протекать период восстановления зависит от двигательной активности мамы после родов. Движение помогает снизить риск развития спаечного процесса в брюшной полости, запустить работу кишечника. После общего наркоза в первые сутки разрешается сидеть через 6-8 часов, к концу дня — вставать с помощью персонала. После спинальной анестезии вставать разрешают через 6-8 часов. В первые несколько дней после операции вставать с кровати лучше в бандаже. Он надежно зафиксирует шов и облегчит болевые ощущения при передвижении.
Читайте так же: Как выбрать бандаж после кесарева
Во время нахождения в родильном доме, проводят ежедневную обработку шва антисептическим раствором и меняют повязку. На 6-7 сутки снимают швы, если они были произведены шелковыми нитями. Если использовались саморассасывающиеся нити, то они рассасываются через 1,5-2 месяца.
Кесарево не может быть прихотью женщины. Должны быть веские причины и показания к проведению такой операции. Но в некоторых случаях этот способ родоразрешения становится наиболее благоприятным для рождения ребенка. Ведь цель любой мамы и акушера — это рождение здорового ребенка наиболее безопасным способом.
Восстановление после наркоза
В наше время женщина может сама выбрать вид наркоза, которым её будут обезболивать
Однако, врачи также обращают внимание на такие факторы, при выборе способа анестезии:
- состояние беременной женщины;
- состояние плода;
- плановость операции;
- безопасность препаратов для матери и ребёнка;
- наличие квалифицированного специалиста.
Общий
Этот метод чаще всего применяется в экстренных ситуациях, так как для его введения требуется меньше времени. Сперва женщине внутривенно вводят «предварительный наркоз». В трахею вводится трубка, по которой поступает смесь кислорода и наркозного газа, вводят препарат, который расслабляет мышцы и матку, после чего начинается сама операция.
Показания к использованию общего наркоза:
- экстренное проведение сечения;
- при поперечном, косом положении плода;
- отказ от региональной анестезии;
- при выпадении пуповины;
- при наличии противопоказаний для эпидуральной анестезии.
Противопоказаний у общей анестезии практически нет, однако, имеется ряд осложнений или побочных эффектов:
- головная боль, головокружение;
- кашель и боль в горле из-за трубки;
- тошнота, боль в мышцах;
- аллергические реакции, инфекции дыхательных путей.
На ребёнка общий наркоз оказывает большее влияние, чем эпидуральная анестезия:
- возможно токсическое воздействие на мозг, развитие перинатальной энцефалопатии;
- вялость, сонливость.
Спинальный
Данный способ анестезии применяется при плановой операции, но иногда и при экстренной, если в запасе имеется 10-15 минут времени. Спинальная анестезия имеет ряд преимуществ:
препараты, которые используются для этой анестезии, не оказывают влияния на ребёнка;
доза анестетика вводится небольшая, за счет чего снижается риск токсического отравления при случайном его попадании в кровь;
анестетик действует очень быстро, что важно, так как при действии лекарства у женщины падает давление в нижней части тела, что приводит к кислородному голоданию, а значит ребёнка нужно доставать как можно быстрее;
мышцы тела полностью расслабляются;
уменьшается риск возникновения проблем с дыханием, так как женщина находится в сознании;
женщина сразу слышит первый крик своего ребёнка и может приложить его к груди.
Но имеются и недостатки:
- происходит резкое падение давления из-за чего его поднимают искусственно перед операцией, а раз давление поднимается у матери, то повышается оно и у ребёнка, что в последствии может отрицательно сказаться на его нервной системе;
- доза лекарства единоразовая и менять её нельзя, что свидетельствует о том, что при наличии каких-то осложнений, которые повысят длительность операции, пациентке придется вынести ещё и общий наркоз;
- возможны проявления головных болей.
Эпидуральный
Обезболивающее веществе вводят в позвоночный канал, в результате чего у женщины пропадает чувствительность в нижней части тела, но сознание её остается ясным. Чаще всего используют данный метод при плановых операциях, когда есть время на её подготовку. В экстренных ситуациях проблематично провести такую процедуру быстро.
У эпидуральной анестезии имеются противопоказания:
- воспаления кожи в местах прокола;
- болезни позвоночника;
- острые инфекционные заболевания;
- нарушения свертываемости крови;
- аллергия при непереносимости лекарств для анестезии;
- узкий таз и большой вес у ребёнка;
- в некоторых случаях рубец на матке;
- косое или поперечное размещение плода.
Возможно также развитие побочных эффектов и осложнений, которые встречаются гораздо чаще из-за большой дозы лекарства. Их наличие может зависеть от умений врача-анестезиолога, но чаще всего появляются следующие побочные эффекты:
- головная боль;
- дрожь в ногах;
- боль в спине.
У ребёнка может наблюдаться снижение сердечного ритма, гипоксия и нарушение дыхания. Но грамотный педиатр способен очень быстро справиться со всеми этими осложнениями.
Первые дни после кесарева сечения:
СПРАВКА! Кесарево сечение — серьезная хирургическая операция, в ходе которой происходит иссечение тканей беременной женщины с целью извлечения плода наружу. Проводится как под общей, так и под спинальной анестезией.
— когда нужно вставать после операции?
Первые сутки после операции пациентка проводит в палате интенсивной терапии. Первые 12 часов ей не разрешается вставать, но лежать в кровати плашмя тоже не рекомендуется. Для того, чтоб сгустки крови выходили наружу и внутри не начался спаечный процесс, женщине обязательно нужно шевелится — переворачиваться с боку на бок, шевелить ногами. Попробуйте упереться ступнями в постель и слегка приподнять бедра, покачать ими туда-сюда, а потом опустить. После поверните грудную клетку сначала влево, потом вправо. Делайте все плавно и аккуратно!
Ваш лечащий врач будет постоянно контролировать ваше самочувствие: проверять давление и пульс, количество выделений, сократительную способность матки. От этих показателей зависит — когда вам разрешат встать и сесть.
Первый раз вставать вам разрешат только в присутствии медсестры. Если вы почувствуете, что кружится голова — не волнуйтесь, это нормально. Посидите несколько минут, глубоко дыша. Сразу разогнуться у вас не получится, поэтому не напрягайтесь. Придется походить в первые дни немного согнувшись вперед, чтобы лишний раз не тревожить шов.
ВНИМАНИЕ! Как только женщину и малыша переводят в послеродовое и оставляют вдвоем, матери уже приходится ухаживать за крохой самостоятельно. Поэтому залеживаться не получится
Следует больше ходить по коридору (хотя бы на короткие расстояния) — так быстрее будет сокращаться матка.
— сколько нельзя тужиться после кесарева?
С такой неприятностью, как запор после родов, сталкивается каждая вторая женщина. Часто возникает и геморрой (особенно на последних сроках, когда плод всей своей массой давит на прямую кишку). Тужится в этих случаях нельзя! Во-первых, можно спровоцировать возникновение трещин на слизистой, кровотечение и даже выпадение прямой кишки. А во-вторых, из-за сильного напряжение мышц брюшины и матки свежий шов может начать кровоточить.
ВАЖНО! Швы после кесарева сшиты обычно хорошо и так легко разойтись не могут, но вот на заживлении потуги скажутся отрицательно. Избежать запоров помогает следующее:
Избежать запоров помогает следующее:
- Соблюдение специальной диеты с большим количеством свежих овощей и круп, кисломолочных продуктов, хлеба с отрубями, много жидкости.
- Прием медикаментозных препаратов: Дюфалак, Нормазе, Порталак (если мама кормит ребенка грудью); Гутталакс, Бисакодил, Регулакс (если малыш находится на искусственном вскармливании). Допускается использование свечей — Кальциолакс, Ферролакс, Глицелакс, свечи с облепиховым маслом.
- Народные рецепты: отвар на основе инжира, травяные настои и отвары плодов (крапива, валерьяновые корни, фенхель, анис, тмин).
— через сколько снимают катетер?
Катетер для отведения мочи является необходимостью: велик риск повредить мочевой пузырь во время операции. Поэтому следя за объемом и цветом мочи, а конкретно — не попала ли в мочу кровь — можно этот риск снизить.
После процедуры катетер остается в мочевом пузыре на сутки-двое и, в целом, неприятных ощущений он не вызывает. Да и удаление происходит быстро и безболезненно: на глубоком вдохе.
Как проходит операция, что происходит после нее
Операция начинается с анестезии. Возможен общий наркоз, при местном на груди ставят специальную перегородку, чтобы не видно было процесс, который длится от 20 до 40 минут.
Извлекают малыша сразу, не позднее 5 минут.
Как проходит кесарево сечение:
-
- разрезается брюшная полость, затем матка и пузырь;
- врач сразу извлекает малыша;
- пока акушерка держит малыша, доктор выдавливает место;
- специальными нитями для операций, которые самопроизвольно рассасываются, зашивают матку. Затем брюшную полость;
- матка должна активно сокращаться для этого кладут на живот холод;
- роженицу отвозят в свою палату.
После хирургии нужно восстановление. Женщине назначаются обезболивающие препараты, поскольку ее беспокоят боли.
Также возможно антибиотики и препараты от вздутия живота. Запоры и газообразования после кесарева довольно распространенное явление.
Спустя сутки, врачи рекомендуют чаще двигаться и вставать с кровати. Для облегчения можно надевать послеродовой бандаж. Он помогает утянуть живот и уменьшить боль при ходьбе.
После операции необходима диета. В первый день разрешена только вода. Затем только легкая и жидкая пища.
Если на протяжении 3 дней работа кишечника налажена, мама переходит на обыкновенное питание, которое разрешено при грудном вскармливании.
Что означает плановое кесарево сечение, когда делают, что нужно знать
Плановым называют кесарево сечение (ПКС), если показания к нему известны еще до родов, в эту же группу входит и операция по желанию роженицы. Нужно знать медицинские поводы для проведения:
- плацента (детское место) сформировалась над шейкой матки и предлежит плоду, перекрывает ему выход или есть частичное предлежание, но высокий риск тяжелого кровотечения;
- плацента расположена нормально, но раньше срока началось ее отслоение, так как из-за обильной сети артерий и вен это приводит к остановке питания и гибели плода, потере крови для роженицы;
- плод занимает неправильную позицию в матке – поперек, по косой, ягодицами вперед, лицом над шейкой, лбом, особенно, если его вес больше 3,5 кг, двойня или другая многоплодная беременность (высокий риск родовой травмы);
- женщина перенесла операции на матке ранее – кесарево сечение, удаление миомы на широком основании, коррекцию аномалий строения;
- при многоплодии есть соединение кровеносных систем детей или общий плодный пузырь;
- родовые пути меньше, чем головка и плечики ребенка – узкий таз, крупный плод, форма таза имеет особенности строения, перенесенная травма позвоночника, перелом костей, расхождение лобкового сочленения;
- перенашивание, начиная с 41 недели, когда стимуляция медикаментами не дает нужного эффекта или есть противопоказания для ее проведения;
- обнаружена миома в шеечной части, что помешает ее раскрытию;
- рубцы после разрывов влагалища, шейки;
- угроза разрыва матки или уже начавшаяся;
- тяжелое течение позднего токсикоза беременности – преэклампсия, эклампсия с высоким давлением, отеками, сильной головной болью и внутричерепной гипертензией;
- у ребенка есть аномалии развития, ограничивающее его прохождение по родовому пути, грыжа диафрагмы, передней брюшной стенки;
- женщине нельзя тужиться – высокая степень близорукости, отслоение сетчатки, расширение вен таза, пороки сердца, сердечная недостаточность, пересаженная почка;
- нехватка поступления питания и кислорода плоду из-за сосудистой патологии плаценты, которая развилась еще при вынашивании, ребенок ослаблен;
- герпетическая инфекция половых органов, ВИЧ;
- сахарный диабет с тяжелым течением;
- неконтролируемая медикаментами гипертония (высокое давление);
- наличие свищевых ходов с прямой кишкой или мочевым пузырем (возникают при инфекционном расплавлении тканей матки);
- патологии нервной системы и органов дыхания, затрудняющие обычные роды.
Кесарево сечение не проводится при гибели плода, пороках его развития, которые не совместимы с жизнью, инфекции в месте разреза.
Чем отличается от экстренного
Экстренное кесарево сечение отличается тем, что на него идут при естественных родах, если их проведение вызвало тяжелые осложнения у роженицы или ребенка:
- остановка родовой деятельности, отсутствие эффекта от стимуляции;
- таз уже, чем размеры плода;
- началось отслоение плаценты или разрыв маточной стенки;
- смерть матери (плод жив);
- прекращение питания плода, например выпадение пуповины в родовые пути, что может привести к ее пережиманию в родах.
Типы разрезов при кесаревом сечении
Кто дает направление
Направление на кесарево сечение дает гинеколог, который наблюдает беременную на протяжении всего срока. В нем обязательно указывается причина, по которой оно рекомендуется, а также прилагаются данные обследования, подтверждающие диагноз. Иногда, по желанию женщины, ей могут провести операцию в коммерческом центре. Тогда направление не потребуется, есть смысл иметь при себе только результаты анализов, УЗИ и других ранее проведенных исследований.
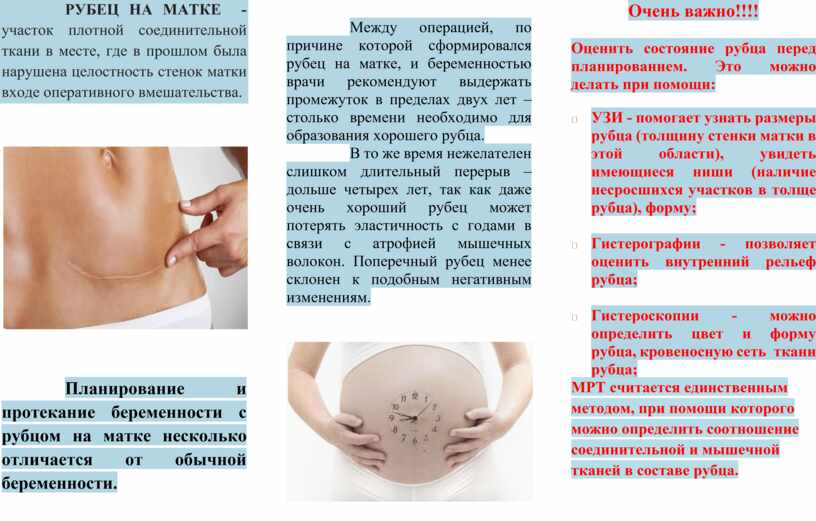
Когда планировать новую беременность после КС?
Необходимо подождать около года (этот интервал нужен любой женщине, которая родила).
Обычно шов после кесарева заживает уже через три месяца после рождения ребенка. Однако если пройдет больше времени — он заживет лучше. Плохо заживший рубец может вызвать проблемы в будущем, ведь в этом случае может возникнуть угроза разрыва матки по существующему рубцу. И хотя риск невысок, он увеличивается, если промежуток между беременностями маленький (менее 1-1,5 лет). Также скорое возникновение новой беременности после КС сопровождается увеличенным риском низкого прикрепления плаценты или отслойки плаценты.
Многие женщины испытывают послеродовую депрессию, эмоциональный стресс или просто усталость после беременности и операции — в таких ситуациях организму тоже необходим отдых. Конечно, у женщины могут быть причины вскоре после КС планировать новую беременность (возраст или желаемая небольшая разница в возрасте детей). В таких случаях необходимо посоветоваться с врачом и убедиться, что шов на матке зажил, и организм готов вынашивать новую беременность.
Что нельзя делать в первое время после кесарева сечения?
Нельзя:
- Носить тяжести
- Максимум, что вы можете поднимать — ребенка. Никаких тяжелых пакетов и коробок, тем более с пола.
- Напрягать пресс и совершать резкие движения (наклоны, повороты).
- Тереть шов мочалкой.
- Кушать жирное, сладкое и жареное. Запрещены бобовые, капуста, консервированные продукты и белый хлеб.
- Заниматься сексом.Запрет накладывается на 1,5-2 месяца, но при наличии осложнений (внутренних воспалений, эндометриоза, нагноения шва и т.п.) — до разрешения гинеколога.
СПРАВКА! Следующее зачатие планируйте не ранее, чем через 3 года после кесарева. Дайте шву окончательно зажить, а организму восстановиться.
Заключение
Будьте готовы к появлению определенных трудностей после кесарева сечения, но не тряситесь от страха, а встречайте их во всеоружии. Выполняя все рекомендации, вы сможете прийти в норму довольно быстро, а также избежать неприятных осложнений. Это требует усилий, но и результат того стоит.
Специально для beremennost.net – Елена Кичак
Плановое кесарево сечение: порядок после операции
- На несколько часов женщину переводят в палату наблюдения (в неосложненной ситуации — на 4-8 часов).
- Персонал постоянно будет контролировать давление, пульс, частоту дыхания, объем кровотечения из половых путей и состояние живота.
- Если мама чувствует себя удовлетворительно, после операции довольно быстро можно начать грудное вскармливание.
- Если женщина чувствует слабость, ей рекомендуется полежать какое-то время, а вставать ей лучше с помощью дежурной сестры или акушерки.
- Шов может болеть в течение нескольких дней: чтобы снять боль назначают анестетики.
- Если кесарево сечение плановое, госпитализация в роддоме после операции занимает 4-6 суток, но может варьироваться в зависимости от состояния матери и ребенка.
Каким должен быть цвет и запах выделений
В норме на протяжении первых трех послеродовых дней выделения должны быть ярко-красного цвета, поскольку кровь еще не успела свернуться. Когда процесс свертывания уже начался (на это потребуется около двух недель), лохии становятся коричневого цвета. Ближе к окончанию выделений (спустя месяц после родов) лохии принимают либо прозрачный, либо бледно-желтоватый цвет.
О патологии сигнализируют яркие выделения желтого цвета с зеленоватым оттенком и резким неприятным запахом: если они появились спустя пять дней после родов, возможно, слизистая оболочка матки воспалена, если через две недели — вероятно, в организме женщины начался эндометрит (воспалительный процесс в эндометрии — внутреннем слизистом слое матки). Зеленые выделения также могут быть признаком эндометрита, но при таком цвете выделений патологический процесс уже достаточно серьезен. Поэтому уже при появлении желтой примеси гноя в выделениях необходимо срочно обратиться к гинекологу. Творожистая консистенция выделений при наличии резкого кисловатого запаха в сопровождении покраснения, воспаления и зуда сигнализирует о присутствии молочницы или инфицировании. О гормональном сбое могут свидетельствовать выделения черного цвета. Хотя они чаще всего вызывают у женщины панику, волноваться не стоит, особенно, если нет других симптомов
Просто сообщите о них гинекологу, и он решит — стоит ли что-то предпринимать.
На запах выделений тоже стоит обратить особое внимание, поскольку по его специфике можно судить о многом. Нормальные выделения после родов вначале имеют характерный запах крови (напоминая запах сырости, влаги), а спустя пару недель он становится немного затхлым
Любые резкие запахи — кислый, гнилостный, «рыбный» всегда должны настораживать. Если неприятные запахи сопровождаются еще и патологическим цветом и увеличением объема выделений, то, скорее всего, началось инфицирование или воспаление.
Дополнительными признаками воспаления являются:
- боли в нижней части живота;
- головокружение и слабость;
- повышенная температура тела;
- патологические симптомы объема, запаха и цвета выделений.
Из чего состоят нормальные лохии
Нормальные выделения выглядят как кровяные сгустки, образованные плацентой и эндометрием — для их естественного удаления из матки потребуется около недели. Спустя неделю состав лохий поменяется: они станут более похожи на жидкость, иногда с примесью кровяной слизи, которая представляет собой продукты внутриутробной жизнедеятельности ребенка. На их выведение также потребуется около недели. Спустя месяц лохии будут скорее мажущими, чем вытекающими, все больше напоминая обычные менструальные выделения. Подобные описанные явления считаются нормальными и не должны вызывать у женщины волнений.
![]()
Послеоперационный период
Первые сутки роженица находится под наблюдением в послеродовой палате. Первые несколько суток назначаются обезболивающие препараты и медикаменты для сокращения матки. В течение суток после операции пациентку переводят в послеродовое отделение. Шов ежедневно до снятия обрабатывают антисептическими растворами. Для нормализации состояния кишечника назначается специальная диета. Как правило, выписка производится через неделю после операции, по решению лечащего врача.
Самые важные и интересные новости о лечении бесплодия и ЭКО теперь и в нашем Telegram-канале @probirka_forum Присоединяйтесь!
Правила гигиены после операции
- необходимо регулярно менять гигиенические прокладки — желательно через каждые 2 часа;
- все выделения должны выходить наружу и тщательно контролироваться, поэтому запрещено использовать гигиенические тампоны, которые могут спровоцировать инфицирование;
- необходимо регулярно подмываться и принимать душ; желательно не использовать гели, мыло и другие средства с отдушками — лучше пользоваться безопасным детским туалетным мылом; при подмывании струю воды и движения направляйте спереди назад;
- пока организм не восстановится, нельзя делать спринцевания и принимать ванну;
- старайтесь засыпать на животе в первые недели после родов: так лохии будут выходить быстрее, а матка станет гораздо активнее сокращаться;
- чтобы помочь матке нормально сокращаться, соблюдайте питьевой режим и диету, которые помогут вам своевременно опорожнять кишечник и мочевой пузырь; когда органы заполнены, они оказывают давление на матку, мешая ей делать сокращательные движения;
- не начинайте половую жизнь, пока процесс восстановления полностью не закончится и выделения совсем не прекратятся.
Плановое кесарево сечение: на каком сроке делают?
Срок планового кесарева сечения обычно назначается после 39 недель беременности, если состояние матери и ребенка не требует произвести операцию раньше. В это время ребенок уже досточно зрелый и может хорошо адаптироваться к внеутробным условиям существования.
Требуется ли специально готовиться к плановому кесаревому сечению?
Это серьезная операция, поэтому медсестра или акушерка проводит подготовку к кесареву сечению. Плановая операция требует 1-2 часовой подготовки. Подготовка к экстренному кесареву сечению происходит значительно быстрее.
В стандартных ситуациях:
- производится очистительная клизма;
- в вену на руке женщины устанавливается катетер, чтобы роженица получала жидкости и лекарства во время операции;
- по показаниям может быть проведена антибиотикопрофилактика;
- в мочевой пузырь ставят катетер, чтобы он был опорожненным на протяжении всей операции (это снижает риск его повреждения).