Что такое ИИ?
При этом шансы на оплодотворение значительно выше, чем при обычном половом акте. Связано это с тем, что путь сперматозоидов до намеченной цели значительно сокращается – они сразу попадают в матку, а далее – в маточные трубы, где и происходит их встреча с яйцеклеткой. Это значит, что даже плохая подвижность сперматозоидов или их малое количество не сможет помешать зачатию.
В Институте БИРЧ после искусственной инсеминации беременность наступает в среднем в 28% случаев (в Европейских клиниках этот показатель колеблется в пределах 18%!). Это говорит о высокой квалификации наших врачей, позволяющей повысить успех данной процедуры до максимальных пределов.
Что называется искусственной инсеминацией
![]()
Искусственная инсеминация – одна из наиболее простых в исполнении и давно применяемая методика искусственного оплодотворения, заключающаяся во введении спермы в репродуктивные пути женщины. Процедура представляет собой введение обработанной спермы мужчины непосредственно в половые (репродуктивные) пути женщины. Это может быть введение спермы во влагалище (внутривлагалищная инсеминация), или непосредственно в брюшную полость (внутриперитональная инсеминация); в наши дни наиболее распространена внутриматочная инсеминация. Первые два способа представляют лишь исторический интерес и по ряду причин применяются редко. Эффективность (процент положительного результата) на уровне 20-25%, однако это, по-прежнему, популярный и часто используемый метод лечения бесплодия.
Что эффективнее: ЭКО или инсеминация
![]()
Вопрос, который беспокоит всех, выбирающих метод лечения бесплодия: что же лучше, инсеминация или ЭКО?
Преимущества инсеминации состоят в том, что:
-
Методика испытана, отработана до мелочей;
-
Стоимость её невысока («сдвоенная» инсеминация в 4-6 раз дешевле ЭКО со стимуляцией);
-
Применима при умеренно сниженной фертильности спермы;
-
Возможно повторение (нескольких попыток);
-
Минимально влияет на здоровье/самочувствие пациентов (осложнения практически исключены);
Недостатки инсеминации также очевидны:
-
Низкая средняя эффективность: даже при проведении инсеминации с «легкой стимуляцией» вероятность беременности после отдельной процедуры невелика: в лучших клиниках она доходит до 25% (обычно не выше 20%);
-
Необходимость частого мониторирования роста фолликула/ фолликулов: иногда приходится до 4-5 раз посетить врача перед процедурой;
-
Строгие требования к качеству спермы: фертильность её должна быть не ниже определенных показателей: в случаях с выраженными нарушениями методика неэффективна;
-
Относительные ограничения по возрасту: проводить инсеминацию пациенткам старше 35 лет чаще всего неразумно и чревато затягиванием достижения главной цели – получения беременности;
-
Простота и «рутинность» методики не должна обманывать: обязательно наличие оснащенной эмбриологической лаборатории и квалифицированного персонала.
ЭКО помогает справиться с любыми формами бесплодия, оно дороже и сложнее по выполнению, в два и долее раз эффективнее, но иногда (к счастью, крайне редко) встречаются осложнения. Безвредность ЭКО доказана многочисленными данными статистики заболеваемости.
С позиции максимально быстрого достижения главной цели (беременности) при выборе метода лечения бесплодия следует, в первую очередь, ориентироваться на эффективность процедуры — в зависимости от имеющейся формы бесплодия.
Ниже в таблицах приведены научные (!) данные об эффективности ЭКО/ВМИ в различных ситуациях.
Таблица 1. Частота наступления беременности (%) при использовании разных методов искусственной инсеминации при лечении женского бесплодия при фертильной сперме партнера:
|
Искусственное оплодотворение (ВМИ) |
Искусственное оплодотворение (ЭКО) |
|
|
Маточных труб нет |
30-50 |
|
|
Трубы непроходимы |
30-50 |
|
|
Трубы частично проходимы |
0-5 |
30-50 |
|
Эндометриоз |
15-17 |
30-50 |
|
Неясное бесплодие |
15-22 |
30-50 |
|
Если у женщины нет матки |
Программа суррогатного материнства |
|
|
Если у женщины нет яичников |
Донорские яйцеклетки |
Таблица 2. Частота наступления беременности (в %) при использовании разных методов искусственного оплодотворения при лечении мужского бесплодия при подтвержденной фертильности женщины:
|
Вид лечения |
|
|
|
|
Внутриматочная инсеминация |
10-15 |
||
|
ЭКО |
27-35 |
4-10 |
|
|
ЭКО/ИКСИ |
30-50 |
35-40 |
35-40 после получения сперматозоидов путем пункции яичка или его придатка (ТЕЗА) |
Таким образом, по статистике, самым эффективным способом лечения бесплодия при всех его формах является ЭКО. Невысокая цена инсеминации может влиять на выбор метода лечения только в некоторых случаях (см.ниже).
Необходимые условия для диагноза бесплодие неясного генеза
![]()
Чтобы был поставлен диагноз бесплодия необъяснимого генеза, необходимы обязательные условия, как у мужчины, так и женщины.
У женщины необходимо:
- иметь гормональный фон, соответствующий норме;
- регулярность овуляции, которая обязательно должна быть подтверждена тестами функциональной диагностики (измерение базальной температуры, УЗИ-диагностика динамики овуляции и другие);
- отсутствие патологий матки;
- свободная проходимость маточных труб;
- наличие положительного посткоитального теста;
- отсутствие эндометриоза;
- в сыворотке крови не обнаружено антиспермальных антител;
- и другие.
Женщине не может быть поставлен диагноз идиопатического бесплодия, если не была проведена диагностическая лапароскопия. Такое условие является обязательным, поскольку только лапароскопия может выявить некоторые причины бесплодия, например эндометриоз.
У мужчины обязательно должны быть показатели в гарницах нормы спермограммы и отрицательный МАР-тест, то есть не должно быть обнаружено антиспермальных антител.
Необходимо обязательно исключить скрытые инфекции, такие какхламидии, уреплазмы и микроплазмы, туберкулез, инфекции, которые связаны с применением внутриматочных контрацептивов и другие.
Еще одним необходимым условием для постановки диагноза необъяснимого бесплодия является достаточная частота половых актов, особенно это касается периода овуляции. Срок, на протяжении которого супружеская пара пытается зачать ребенка естественным путем, должен быть не менее одного года.
Подготовка к искусственно инсеминации
![]()
Хотя ИИ отличается относительной простотой проведения, к данной процедуре семейная пара должна быть подготовлена определенным образом. Для начала оба половых партнера проходят комплексное медицинское обследование. Для женщин оно включает:
- Общий и гормональный анализ мочи;
- Анализ крови на гормоны, группу, резус-фактор, антитела к инфекциям (ВИЧ, сифилис, гепатиты В и С, ТОРЧ-инфекции);
- Исследование влагалищного и цервикального мазков на микрофлору и патологическую цитологию;
- Ультразвуковое обследование органов малого таза, в том числе матки и маточных труб;
- Обследование у гинеколога, репродуктолога, терапевта, при необходимости – у других узкопрофильных специалистов (онколога, стоматолога, окулиста и т. д.).
Для мужчин список анализов при искусственной инсеминации меньше, но их также необходимо пройти перед процедурой:
- Общий анализ мочи;
- Анализ крови на инфекции – ВИЧ, сифилис, гепатиты В и С;
- Исследование качества спермы (спермограмма).
Помимо прохождения медицинских обследований, обоим супругам необходимо выполнить ряд рекомендаций, которые повысят шансы на успешное оплодотворение при искусственной инсеминации:
- Пройти 3-месячный курс приема назначенных врачом витаминных комплексов;
- Скорректировать образ жизни – в частности, привести к физиологической норме свой вес, отказаться от курения, употребления спиртных напитков и психоактивных веществ, скорректировать рацион питания;
- Соблюдать правила личной и интимной гигиены для профилактики половых инфекций и других заболеваний;
- За несколько дней до процедуры ограничить или полностью исключить любую сексуальную активность.
От того, насколько строго и ответственно половые партнеры соблюдают эти врачебные рекомендации, зависит вероятность успешного зачатия. Однако, семейной паре необходимо быть готовым к тому, что с первой попытки ИИ может не сработать – тогда врач назначает повторную процедуру или ищет альтернативные пути врачебной помощи.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Причины и формы бесплодия в браке
Причин, которые могут привести к бесплодию достаточно много. Еще в 1987 году Всемирная Организация Здравоохранения выделила 22 фактора женского и 16 факторов мужского бесплодия. Существуют различные классификации бесплодия. Отталкиваясь от причин и механизмов его развития, в Международной Классификации Болезней последнего пересмотра выделяют следующие его варианты:
- Мужское бесплодие, при котором организм мужчины не в состоянии вырабатывать или доставлять в организм женщины необходимое для зачатия количество здоровых сперматозоидов.
- Женское бесплодие, связанное с отсутствием овуляции — процесса выхода яйцеклетки из яичника в маточную трубу. Первопричиной этого могут выступать как проблемы с яичниками, так и другие эндокринные заболевания, связанные, например, с щитовидной железой или надпочечниками. Такая форма бесплодия называется также эндокринной или гормональной
- Женское бесплодие трубного происхождения, когда невозможность забеременеть связана с нарушением функций маточных труб, которые обеспечивают транспорт сперматозоида и яйцеклетки. В основе этих нарушений нередко лежат спаечные процессы, возникающие на фоне воспалительных заболеваний придатков матки.
- Женское бесплодие маточного происхождения. В этом случае проблема может быть вызвана аномалиями развития матки и нарушениями имплантации плодного яйца.
- Женское бесплодие цервикального происхождения, при котором отсутствие зачатие связано с “шеечным фактором” — группой причин, мешающим сперматозоиду проникнуть в полость матки. Это может быть обусловлено деформацией шейки матки или характеристиками цервикальной слизи.
- Женское бесплодие, связанное с мужским фактором, в том числе иммунологическое бесплодие, когда сперматозоиды подвергаются атаке со стороны так называемых антиспермальных антител, которые нарушают процессы транспорта сперматозоида через цервикальную слизь.
В некоторых случаях после всестороннего обследования мужчины и женщины, установить какие причины привели к развитию бесплодия не удается.
Причины ненаступления беременности
Среди пациентов с подобным диагнозом есть те, кто обладает отличным репродуктивным здоровьем, но беременность не происходит. Таких людей очень мало; гораздо больше тех, кто имеет какие-либо проблемы, но их удается обнаружить не сразу. Процесс зачатия, несмотря на кажущуюся простоту, является на самом деле очень сложным, и его результат зависит от множества обстоятельств. Чаще всего беременность становится невозможна по причине:
- низкого овариального резерва;
- неполного созревания яйцеклетки;
- генетических патологий;
- дефицита гормонов, необходимых для созревания яйцеклетки;
- невыхода яйцеклетки (так как фолликул не может лопнуть);
- гибели сперматозоида во влагалище; либо сперматозоид не может встретиться с яйцеклеткой;
- проблем с эмбрионом – например, эмбрион прекращает деление, не попадает в матку, не прикрепляется к ее стенке.
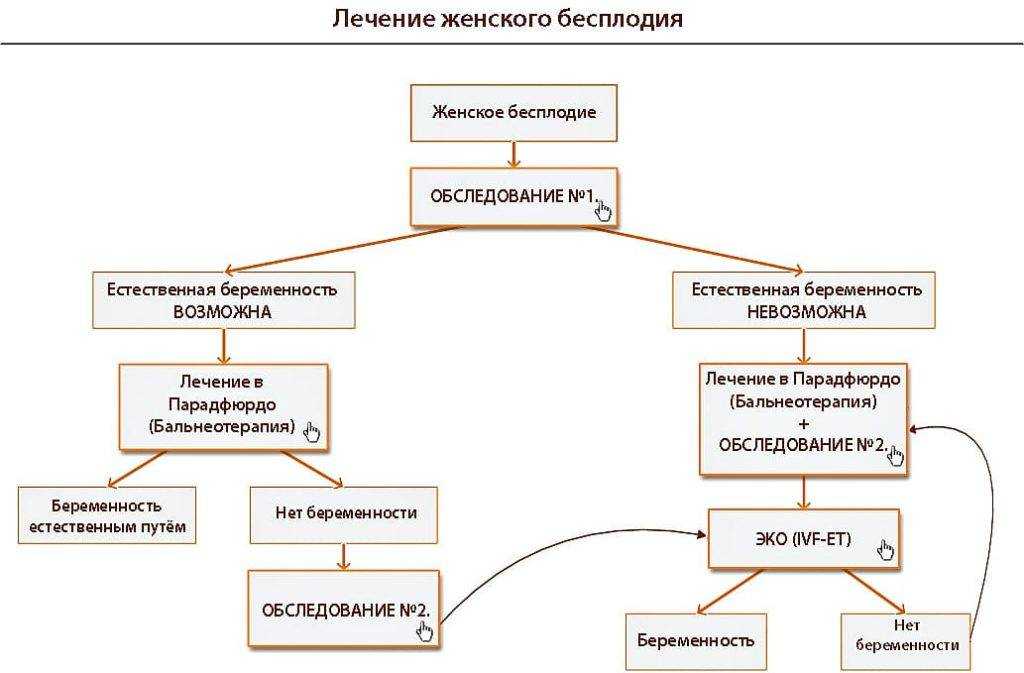
Лечение женского бесплодия
Лечение женского бесплодия формируется на детальных диагностических показаниях. Правильно выясненные причины бесплодия у женщины помогут разработать эффективный подход к восстановлению здоровья пациентки.
Женское бесплодие лечится на основе двух основных лечебных методик:
- Возобновление репродуктивных особенностей женского организма путем применения хирургических либо консервативных методов.
- Обращение к альтернативным дополнительным репродуктивным технологиям при отсутствии возможности зачатия естественным путем.
Бесплодие эндокринной формы требует стимуляции яичников и коррекции гормональных расстройств. В такой ситуации к немедикаментозной форме лечения относят стабилизацию весовых показателей с помощью физических нагрузок и диетотерапии. Медикаментозное же лечение основано на обращении к гормональной терапии. С помощью ультразвукового мониторинга проводится постоянный контроль за созреванием фолликула
Очень важно тщательно соблюдать требования и назначения при гормональном лечении. Тогда 80% страдающих от эндокринной формы бесплодия пациенток смогут забеременеть.
Бесплодие трубно-перитонеальной формы лечится путем восстановления хорошей проходимости маточных труб. Лечение выполняется в основном с помощью лапароскопии. Метод эффективен на 40%. При недостижении желаемого результата гинекологи советуют обратиться к искусственному оплодотворению.
Бесплодие маточной формы лечится на основе проведения реконструктивно-пластических операций. В таком случае шанс забеременеть природным путем увеличивается на 20%. При отрицательном результате применения метода гинекологи советуют прибегнуть к услугам профессионального суррогатного материнства.
Эндометриозное бесплодие можно вылечить, используя лапароскопическую эндокоагуляцию. При лечении таким методом удается выяснить патологические очаги и удалить их. Достигнутый с помощью лапароскопии результат закрепляется дополнительным медикаментозным лечением. Эффективность лечения характеризуется в пределах 40%.
Бесплодие иммунологической формы лечится путем искусственного оплодотворения. Метод основан на инсеменации спермой мужа. Таким образом избегается контакт с иммунной системой женского организма в цервикальном канале. Эффективность метода приравнивается к 40%.
Но, к сожалению, не все формы бесплодия поддаются такому детальному изучению и пониманию их природы возникновения. А если не известна причина бесплодия, то ограничиваются возможности назначения рационального и эффективного лечения. В таких случаях медики предлагают прибегнуть к методам искусственного оплодотворения. К тому же медициной определены следующие показания:
- отсутствие маточных труб или трубная непроходимость;
- состояние после применения хирургических методов и лапароскопии относительно эндометриоза;
- отрицательный результат при лечении бесплодия эндокринной формы;
- абсолютное мужское бесплодие;
- сложные случаи бесплодия маточной формы;
- истощение функций яичников;
- патологии, при которых беременность практически не возможна.
К главным методам при проведении искусственного оплодотворения относят:
- инсеминация донорской спермой (спермой мужа) внутриматочно;
- внутриклеточная инъекция сперматозоида внутрь яйцеклетки;
- метод экстракорпорального оплодотворения;
- суррогатное материнство.
Помните, что в лечении от бесплодия должны принимать участие оба партнера. Эффективность лечения прямо зависит от возрастных показателей обоих супругой. Большее значение уделяется возрасту женщины. При первых признаках бесплодия любой формы немедленно следует обратиться за консультацией к опытному врачу
Для женщины очень важно не терять веру в себя и своего партнера, ведь очень многое зациклено на настрое. Многие формы бесплодия уже побеждены, так что стоит пробовать решить проблему.
Часто встречающиеся вопросы и ответы на них – ниже.
Как вести себя после завершения процедуры?
![]()
После проведения процедуры пациентку просят недолго полежать на том боку, который соответствует стороне овуляции (например, если овуляция ожидается в правом яичнике, то на правом боку), после чего пациентка может встать и самостоятельно пройти в палату. Строго говоря, необходимости в «лежании» в стационаре нет, но в нашей клинике принято предложить пациентке чаю со сладостями; это помогает расслабиться и дает время привести мысли в порядок, настроиться на двухнедельное ожидание результата. Такого получасового «тайм-аута» бывает вполне достаточно для создания позитивного настроя!
Ощущения после инсеминации вполне обычные: ждать каких-то изменений не стоит. Ни дискомфорта, ни боли нет.
Так проходит и «одноразовая» (когда инсеминация проводится сразу после овуляции), и сдвоенная инсеминации (инсеминация проводится до и после овуляции в пределах одного цикла).
Лекарственная поддержка назначается строго по показаниям, индивидуально, и, обычно, включает препараты прогестерона и витамины, включая фолиевую кислоту. После выписки врач всегда остается на связи с пациенткой, хотя его помощь до сдачи анализа на ХГЧ нужна редко. Анализ сдают на 12-14й день после процедуры; до этого срока проводить мочевые или какие-либо другие тесты не рекомендуют: они могут только запутать, и в подавляющем большинстве случаев не дают точного ответа на интересующий вопрос. Сразу после получения положительного ответа следует связаться с лечащим врачом и получить инструкции по дальнейшему поведению. В случае же, если результат отрицательный, стоит обсудить с доктором возможность повторной процедуры.
Можно ли заниматься сексом после искусственной инсеминации?
![]()
В обычной жизни даже после «главного» полового акта (закончившегося оплодотворением) партеры не перестают заниматься сексом; в нашем случае речь идет о супружеских парах, имевших проблемы с зачатием. Поэтому вполне разумно до получения анализа на беременность отказаться от половой жизни. Другими словами секс после инсеминации не запрещен, от него следует воздержаться с первую пару недель. В дальнейшем – нормально протекающая беременность не является препятствием для занятия сексом.
Можно ли ходить в спортзал после инсеминации?
Можно ли продолжать тренировки в спортзале? Сколько после инсеминации нельзя ходить в спортзал? Ответ прост: разумнее всего дождаться результата теста на беременность с тем, чтобы продолжать тренировки с учетом уже наступившей беременности. Таким образом, в спортзал нельзя будет ходить 12-14 дней. В процессе подготовки к инсеминации полезнее всего прогулки, тренировки же не должны быть утомительными (без нагрузок).
Алкоголь после инсеминации
![]()
Можно ли употреблять алкоголь после инсеминации? Ответ естественный нет! Вообще, алкоголь (как и табак) лучше исключить обоим супругам на этапе планирования любой беременности. А вот во время беременности, после 12 недель, вполне можно выпить бокал хорошего вина или пива.
Частый вопрос, который задают пациентки, прошедшие процедуру инсеминации: на какой день после инсеминации есть смысл сдавать тест на беременность? Ответ: не ранее 10го – 12го дня! Судите сами: лишь на 5й-6й день после овуляции эмбрион попадает в матку, и нужно еще несколько дней, чтобы выделяющийся хорионический гонадотропин (именно его определяют как маркер беременности) стал циркулировать в крови в концентрации, достаточной для определения лабораторными тестами. Мы призываем не верить т.н. «календарям», которые обещают описать процесс зарождения беременности чуть ли не по часам: обычно беременность в таких малых сроках никак себя не проявляет, и большинство женщин узнает о беременности исключительно по задержке менструации! А инсеминация – способ наступления беременности, максимально приближенный к естественному, который зачастую не требует даже назачения лекарств!
Поэтому главный совет: выполняйте назначения врача и сохраняйте спокойствие и уверенность в успехе, и он обязательно придет!
Какие этические проблемы возникают при искусственной инсеминации?
С самого начала применение искусственной инсеминации столкнулось с рядом этико-правовых вопросов и, как следствие, с критикой. Рассмотрим основные аргументы скептиков и контраргументы их оппонентов в отношении этой ВРТ.
Разрушение института семьи. Искусственная инсеминация спермой донора подразумевает, что фактическим отцом ребенка становится не законный супруг, а чужой человек. Притом донор впоследствии никак не участвует в его воспитании. Это противоречит устоявшимся в обществе понятиям о браке, семье и родительском долге. В частности, зачатый с помощью донорской спермы ребенок автоматически (пор мнению скептиков) становится внебрачным. Донорство является вынужденной мерой, применяемой с согласия обоих законных супругов. Кроме того, законный супруг, хоть и не является генетическим отцом, берет на себя полную моральную и правовую ответственность за ребенка, тем самым реализуя родительский долг.
Нарушение прав женщин. Этот аргумент касается использования искусственной инсеминации в суррогатном материнстве. После того, как суррогатная мать выносила и родила ребенка, она по договору должна отдать его своим клиентам, даже если испытывает к нему искреннюю родительскую привязанность. Сурмама добровольно предоставляет свои услуги и, следовательно, полностью осознает последствия еще до своей беременности. А потому не имеет морального права претендовать на статус юридического родителя.
Евгеническая практика. Имея возможность выбирать донора спермы для искусственной инсеминации, женщина может в определенной степени контролировать качества будущего ребенка. Таким образом нарушается принципы ненанесения вреда и справедливости – дети от «неподходящих» доноров имеют меньше шансов родиться. Контраргумент сторонников ВРТ заключается в том, что женщина точно так же выбирает себе в половые партнеры и супруги мужчину, соответствующего ее критериям. Разница между ним и донором сводится лишь к характеру их взаимоотношений с будущей матерью.
![]()
Очевидно, что некоторые из этических проблем искусственной инсеминации носят сугубо юридический характер и могут быть преодолены путем совершенствования законодательства и/или общественного мнения. В то же время часть критики основывается на иррациональных предпосылках, что не позволяет разрешить такие противоречия в рамках существующих моральных и религиозных устоев.
Часто задаваемые вопросы
1. При регулярной половой жизни без использования контрацепции не наступает беременность. Когда следует обратиться к врачу?
К врачу-репродуктологу нужно обратиться, если беременность не наступает в течение 1 года. Если женщина старше 36 лет— через 6 месяцев неудачных попыток зачать ребенка.
2. Сколько раз стоит проводить ВМИ (внутриматочную инсеминацию)?
В медицинской литературе можно найти рекомендации, о том, что ВМИ можно проводить до 6 попыток. Если методика не дала результата, то следует переходить к ЭКО. Мы считаем, что это финансово не оправдано и увеличивает время лечения. Поэтому рекомендуем использовать ЭКО уже после 1-2 неудачных попыток ВМИ.
3. Может ли лишний или недостаточный вес повлиять на успешное лечение бесплодия?
Самый высокий процент удачного лечения у женщин, индекс массы тела которых находится в интервале 19-30 кг/м2. Если же индекс выше 35, то время до наступления беременности возрастает минимум в 2 раза, в 4 раза — при снижении до 18 кг/м2 и ниже. Индекс рассчитывается по формуле: m/h2. Где m — масса тела в килограммах, h — вес в метрах.
4. Сколько раз можно сделать ЭКО, чтобы не навредить здоровью?
Процедуру экстракорпорального оплодотворения проводят столько раз, сколько необходимо для получения результата — зачатия ребенка.
5. Могут ли неоднократные попытки ЭКО спровоцировать онкологическое заболевание?
Есть научные доказательства тому, что используемые при процедуре экстракорпорального оплодотворения медикаментозные средства не способны вызвать образование злокачественных новообразований. Все риски, сопряженные с возможным онкологическим процессом, выявляются еще на стадии обследования. Если обнаруживаются какие-либо образования на щитовидной железе, молочных железах и так далее, берется заключение узкого специалиста о возможности проведения ЭКО и отсутствии противопоказаний для проведения процедуры.
Причины и механизм развития шеечного бесплодия
Любой сбой в процессе выработки цервикальной жидкости может привести к бесплодию, которое связывают с шеечным фактором. Данная форма бездетности диагностируется в среднем у 5% бесплодных пар, при этом в качестве основных причин подобной патологии выделяют следующие состояния:
- Нарушения гормонального фона, при котором меняются качественные и количественные характеристики цервикальной слизи;
- Эрозия шейки матки;
- Воспалительные процессы тканей цервикального канала;
- Недостаточность слизи в связи с перенесенными ранее оперативными вмешательствами и хирургическими выскабливаниями;
- Наличие в шеечной жидкости антисперамльных антител АСАТ;
- Анатомо-функциональные нарушения структур цервикального канала;
- Послеродовые разрывы шейки матки.
Механизм развития шеечного фактора бесплодия в каждом отдельном случае будет различным. Так, если причиной бездетности стали воспалительные процессы, нормальному движению сперматозоидов в цервикальной среде может препятствовать повышенная концентрация лейкоцитов. Если же, бесплодие развилось после выскабливаний и хирургических манипуляций можно заподозрить повреждение секреторных клеток, которых становиться количественно меньше.
В случае, когда наблюдается сопряжение шеечного и иммунологического факторов, отмечают появление специфических иммуноглобулинов в цервикальной жидкости, которые способны иммобилизовать или полностью разрушить мужские половые клетки. Данные вещества называют антиспермальными антителами и считают продуктами иммунной системы, которая в силу тех или иных обстоятельств воспринимает семенную жидкость партнера как агрессивный антиген.
Беременность после процедуры
Наступление беременности может быть диагностировано уже через 9-10 дней после проведения операциию. Косвенным признаком наступления беременности является задержка месячных. Поэтому в это время мы приглашаем женщину на анализ ХГЧ – наличие и рост уровня этого гормона в крови будет означать, что началось развитие эмбриона! Беременность после искусственной инсеминации обычно требует наблюдения у акушера-гинеколога уже на ранних сроках, а также назначение поддерживающей терапии.
В том случае, если беременность не наступила, процедуру ИИ выполняют еще раз в следующем цикле. Среднее количество попыток по международными стандартам колеблется от 6 до 8. Если после этого беременность не наступает, мы рекомендуем заменить процедуру ИИ на ЭКО.
Условия для проведения инсеминации
Для того, чтобы понять, какие обязательные условия нужны для выполнения инсеминации, разберем, как происходит зачатие в естественных условиях.
Итак, после полового акта сперматозоиды попадают во влагалище и начинают движение «вверх» по репродуктивному тракту: через шейку матки, полость матки, и затем, через отверстие в трубных углах, — в трубы. Именно в одной из труб они и встречаются с яйцеклеткой. Образовавшийся в результате оплодотворения эмбрион движется в сторону матки и на 5-6й день развития попадает в полость матки, где и происходит т.н. имплантация (прикрепление к стенке матки).
Значит, чтобы половые клетки встретились, необходимо соблюдение обязательных условий: трубы должны быть проходимы, а сперма достаточно фертильной (после обработки). Следовательно, проверка проходимости труб и спермограмма – проводятся при обследовании в первую очередь.
Показания к инсеминации можно условно разделить на две группы
Показания со стороны пациентки (женщины):
-
Бесплодие неясного происхождения: ситуация, когда обследование не выявило причин бесплодия и инсеминация является наиболее простым и недорогим способом преодоления бесплодия;
-
Отсутствие полового партнера (касается одиноких женщин);
-
Вагинизм (невозможность половой жизни у женщин);
-
Заболевания/состояния шейки матки, делающие зачатие естественным путем проблематичным: например, цервицит (воспаление шейки матки, приводящее к изменению среды влагалища и шеечного канала), или деформация шейки матки после операции (ампутации, эксцизии);
-
Врожденные аномалии половых органов, при которых зачатие естественным путем невозможно/затруднительно;
-
Шеечный фактор бесплодия, так называемая несовместимость: невозможность сперматозоидам преодолеть шеечную слизь. Подробнее здесь: https://www.fertimed.ru/diagnostic/probs.php?sphrase_id=17308
-
Ряд заболеваний репродуктивной сферы, при котором нарушен процесс овуляции.
Показания со стороны партнера (мужчины):
Умеренное снижение фертильности спермы: состояние, при котором количество здоровых (фертильных) сперматозоидов снижено и в естественных условиях для оплодотворения их не хватает. В этих случаях концентрация сперматозоидов в лабораторных условиях выручает; при инсеминации фертильности обработанной спермы становится достаточно для оплодотворения яйцеклетки.
Заключение
![]()
Более высокая эффективность метода не должна служить призывом к пациентам во всех случаях ориентироваться на ЭКО. Статистика и знание основ физиологии помогает врачу-репродуктологу выработать тактику лечения оптимальную по стоимости и эффективности.
Трудности с выбором тактики возникают в том случае, когда нет абсолютных показаний к ЭКО (отсутствие труб, сниженная фертильность спермы и т.д.).
В таких случаях, на основании 40-летнего опыта работы репродуктологов мира в нашей клинике используется следующий алгоритм достижения беременности:
- Естественное зачатие, привязанное к моменту овуляции (по УЗИ), так называемое «Программированное зачатие».
Применяется при отсутствии видимых причин бесплодия (нормальая спермограмма, проходимые трубы, совместимость партнеров по данным пробы Курцрока-Миллера, нормальные анализы). Обычно 3-4 цикла.
- Естественное зачатие на фоне стимуляции яичников. Применяется при отсутствии беременности на фоне программированного зачатия. 1-2 цикла.
- Искусственное оплодотворение:
- ВМИ (со спермой мужа или донора) в течение 2-4 циклов;
- ЭКО (ИКСИ).
Естественно, сроки проведения разных этапов могут быть существенно сокращены в зависимости от сопутствующей патологии и возраста. Например, в возрасте женщины выше 35 лет рекомендуется сократить время достижения беременности без применения репродуктивных технологий до полугода.
Использование такого алгоритма помогает в оптимизации расходов пациентов, не снижая эффективности проводимых процедур.
Наша клиника – возможно, лучшая по лечению искусственного оплодотворения в Москве и по всей стране. Наши медики всегда учитывают интересы пациентов в первую очередь. Именно поэтому результаты лечения бесплодия у нас самые высокие на протяжении многих лет.