Введение
По данным ВОЗ, акушерские кровотечения занимают лидирующую позицию в структуре причин материнской смертности, варьируя от 19,9 до 36,2%. Каждый год кровотечения уносят жизни 127 000 женщин репродуктивного возраста .
Существенный вклад (7%) в долю причин массивных акушерских кровотечений и материнской смертности вносит врастание плаценты, которое характеризуется прорастанием ворсин хориона в толщу миометрия, а иногда и в серозную оболочку с поражением соседних органов .
Выделяют следующие морфологические варианты истинного приращения плаценты: placenta accreta, placenta increta, placenta percreta, в связи с этим в настоящее время за рубежом предложен термин placenta accreta spectrum, включающий в себя все указанные патологические состояния . В основе этиопатогенеза лежит, как правило, структурно-морфологическое изменение стенки матки (рубец после операции кесарева сечения или консервативной миомэктомии, высокий париетет, кюретаж матки, эндомиометрит) . В ходе имплантации клетки цитотрофобласта внедряются в морфологически измененный эндометрий, где отсутствует полноценная базальная зона, которая в норме препятствует патологической инвазии, оказывая ингибирующее действие . В итоге происходит неконтролируемое распространение ворсин хориона за пределы слоя Нитабуха — некротизированного слоя на поверхности децидуальной оболочки в месте ее соприкосновения с трофобластом, что в итоге приводит к прорастанию ворсин в толщу миометрия .
Мировая тенденция роста числа родоразрешений путем операции кесарева сечения привела к закономерному росту истинного приращения плаценты. Так, еще в ХХ веке частота данного осложнения беременности составляла 1 случай на 30 000 родов, в настоящее время 1:1000-2500 .
Процесс родоразрешения пациенток с истинным приращением плаценты всегда сопряжен с высоким риском массивной кровопотери. В настоящее время применяются методики временного прекращения кровотока в матке на короткий период во время оперативного вмешательства: эмболизация маточных артерий (ЭМА), наложение сосудистых зажимов, турникетов на внутренние подвздошные артерии . Вопрос о применении той или иной методики решается в зависимости от клинической ситуации и технической оснащенности медицинской организации. Но еще более актуальным является вопрос совершенствования хирургических методик, поиска новых возможностей оперативной тактики, направленных на снижение величины кровопотери, снижение риска интра- и послеоперационных осложнений. Работа в этом направлении активно ведется как в Клинике БГМУ Башкирского государственного медицинского университета, так и в Клинике ФГАОУ ВО «Первый МГМУ имени И.М. Сеченова» Минздрава России.
Сегодня благодаря своевременной диагностике данной патологии (УЗИ, МРТ) и наличию современных операционных с возможностью оказания высокотехнологичной медицинской помощи стало возможным не только спасти жизни пациенткам с данной патологией, но и сохранить репродуктивный орган и возможность реализации репродуктивной функции в дальнейшем.
Целью нашей работы явилось совершенствование хирургических методик родоразрешения при истинном приращении плаценты. Для этой цели мы оценили результаты органосохраняющих операций на матке при истинном приращении плаценты, которые были выполнены на базе Клиники БГМУ Башкирского государственного медицинского университета.
Список литературы
1. Say L., Chou D., Gemmill A., Tun^alp O., Moller A., Daniels J., et al. Global causes of maternal death: A WHO systematic analysis. Lancet Glob Heal. 2014;2(6):323-33. DOI: 10.1016/s2214-109x(14)70227-x
2. Ящук А.Г., Лутфарахманов И.И., Мусин И.И., Бирюков А.А, Решетникова Л.Р., Мингазов Н.Н. и др. Органосохраняющие операции при истинном приращении плаценты. Практическая медицина. 2019;17(4):52-6.
3. Мусин И.И., Ящук А.Г., Масленников А.В., Гайсина К.А., Ива-ха В.И., Шугинова В.В. и др. Опыт хирургического гемостаза во время кесарева сечения. Вестник Смоленской государственной медицинской академии. 2018;17(1):120-5.
4. Jauniaux E., Collins S., Burton G.J. Placenta accreta spectrum: pathophysiology and evidence-based anatomy for prenatal ultrasound imaging. Am J Obstet Gynecol. 2018;218(1):75-87. DOI: 10.1016/j.ajog.2017.05.067
5. Obstetric Care Consensus No. 7 Summary: Placenta Accreta Spectrum. Obstet Gynecol. 2018;132(6):1519-21. DOI: 10.1097/AOG.0000000000002984
6. Bartels H.C., Postle J.D., Downey P, Brennan D.J. Placenta accreta spectrum: a review of pathology, molecular biology, and biomarkers. Dis Markers. 2018;2018:1507674. DOI: 10.1155/2018/1507674
7. Collins S.L., Chantraine F., Morgan T.K., Jauniaux E. Abnormally adherent and invasive placenta: a spectrum disorder in need of a name. Ultrasound Obstet Gynecol. 2018;51(2):165-6. DOI: 10.1002/uog.18982
8. Xia H., Ke S.C., Qian R.R., Lin J.G., Li Y., Zhang X. Comparison between abdominal ultrasound and nuclear magnetic resonance imaging detection of placenta accreta in the second and third trimester of pregnancy. Medicine (Baltimore). 2020;99(2):e17908. DOI: 10.1097/MD.0000000000017908
9. Fan D., Wu S., Wang W, Xin L., Tian G., Liu L., et al. Prevalence of placenta previa among deliveries in Mainland China: a PRISMA-compliant systematic review and meta-analysis. Medicine (Baltimore). 2016;95(40):e5107. DOI: 10.1097/MD.0000000000005107
10. Gyamfi-Bannerman C., Gilbert S., Landon M.B., Spong C.Y., Rouse D.J., Varner M.W., et al. Risk of uterine rupture and placenta accreta with prior uterine surgery outside of the lower segment. Obstet. Gynecol. 2012;120(6):1332-7. DOI: 10.1097/aog.0b013e318273695b
11. Доброхотова Ю.Э., Козлов П.В., Бахарева И.В., Кузнецов П.А., Иванников Н.Ю., Оленев А.С. и др. Сравнительная оценка состояния рубца после органосохраняющих операций по поводу врастания плаценты. Акушерство и гинекология. 2017;(9):114-20. DOI: 10.18565/aig.2017.9.114-20
12. Pinas Carrillo A., Chandraharan E. Placenta accreta spectrum: Risk factors, diagnosis and management with special reference to the Triple P procedure. Womens Health (Lond). 2019;15:1745506519878081. DOI: 10.1177/1745506519878081
13. Di Mascio D., Call G., D’antonio F. Updates on the management of placenta accreta spectrum. Minerva Ginecol. 2019;71(2):113-20. DOI: 10.23736/S0026-4784.18.04333-2
14. Das C.J., Rathinam D., Manchanda S., Srivastava D.N. Endovascular uterine artery interventions. Indian J Radiol Imaging. 2017;27(4):488-95. DOI: 10.4103/ijri.IJRI_204_16
15. Mei Y., Zhao H., Zhou H., Jing H., Lin Y. Comparison of infrarenal aortic balloon occlusion with internal iliac artery balloon occlusion for patients with placenta accreta. BMC Pregnancy Childbirth. 2019;19(1):147. DOI: 10.1186/s12884-019-2303-x
Осложнения
Недоношенность малыша может вызвать осложнения со стороны матери:
- кровоизлияние при родах;
- Отслойка плаценты (приросшая плацента или отслойка плаценты); это осложнение сопровождает 5-10% тазовых предлежаний и обычно требует гистерэктомии после кесарева сечения;
- необходимость переливания крови;
- преждевременное излияние околоплодных вод и преждевременные роды;
- послеродовой эндометрит;
- сепсис;
- тромбофлебит.
Смертность составляет около 0,03% и связана с тяжелым кровотечением, которое невозможно остановить, и развитием ДВС-синдрома.
Кроме того, как и другие осложнения беременности, данная патология негативно сказывается на эмоциональном комфорте будущей мамы, вызывая длительный стресс.
Для новорожденного предлежание плаценты также опасно и может вызвать следующие осложнения:
- врожденные пороки развития;
- задержка внутриутробного развития плода;
- анемия плода, резус-конфликт;
- Неправильное предлежание, чаще всего без пазух;
- неправильное положение малыша в матке, например косое;
- низкий вес при рождении;
- респираторный дистресс-синдром;
- длительная желтуха;
- необходимость лечения в реанимации, длительной госпитализации;
- повышенный риск внезапной детской смерти и умственной отсталости.
Детская смертность при данной патологии отмечается в 1,2% случаев.
Советы беременным с преэклампсией типа «детское кресло», которые помогут избежать серьезных осложнений:
Избегайте интенсивных физических нагрузок, влагалищных исследований и половых сношений;
Получите достаточно железа и фолиевой кислоты, чтобы предотвратить возможную анемию (мы уже говорили о важности приема фолиевой кислоты во время беременности);
Сообщите лечащему врачу о беременности.
ТРАВМЫ МЯГКИХ ТКАНЕЙ РОДОВЫХ ПУТЕЙ
КЛИНИКА.
Кровотечение
из разрывов мягких тканей родовых путей может быть выраженным при
повреждении сосудов. Разрывы шейки матки сопровождаются кровотечением
при повреждении нисходящей ветви маточных артерий. Сосуды повреждаются
при боковых разрывах шейки. При низком прикреплении плаценты и
выраженной васкуляризации тканей нижнего сегмента матки даже небольшие
травмы шейки могут приводить к массивному кровотечению.
При
разрывах влагалища кровотечение наблюдается при повреждении варикозно
расширенных вен, a. vaginalis или ее ветвей. Кровотечением также
сопровождаются высокие разрывы с вовлечением сводов и основания широких
маточных связок, иногда даже с повреждением a. uterinae.
При разрывах промежности кровотечение появляется при повреждении ветви a. pudenda.
Разрывы в области клитора, где имеется большая сеть венозных сосудов, также могут сопровождаться сильным кровотечением.
Диагностика кровотечения из
разрывов мягких тканей не представляет затруднений за исключением
повреждений глубоких ветвей a. vaginalis, когда кровотечение из них
может симулировать маточное.
При дифференциальной диагностике учитываются следующие признаки кровотечения из разрывов мягких тканей:
• кровотечение возникает сразу после рождения ребенка;
• несмотря на кровотечение, матка плотная, хорошо сократившаяся;
• кровь не успевает свернуться и вытекает из половых путей жидкой струйкой яркого цвета.
Особенностью кровотечения при дефектах гемостаза является отсутствие сгустков в крови, вытекающей из половых путей (см. нарушения гемостаза).
Лечение при ретрохориальной гематоме
Лечить ретрохориальную гематому рекомендуется, в основном, потому что только там можно обеспечить реально полный физический покой и отсутствие всяческой нагрузки. Никакие обещания «все время лежать» дома реализовать невозможно — всегда найдется куча неотложных домашних дел, которые захочется сделать — от уборки до стирки. Кроме того, в стационаре в любой момент могут оказать экстренную помощь — внутривенное введение гемостатиков, например. Если возможности лечь в стационар нет, то стоит рассмотреть вариант дневного посещения клиники или же остаться на пару-тройку дней у нас.
Рекомендован постельный режим, при этом с целью восстановления оттока крови советуют лежать, подложив под область таза валик, например из свернутого одеяла. Для профилактики застойных явлений в кишечнике рекомендуется соблюдать диету: исключить бобовые, острые блюда; продукты закрепляющие стул или усиливающие перистальтику кишечника (шоколад, грубая клетчатка). Переполненный газами кишечник давит на беременную матку и повышает тонус матки, чем способствует усилению угрозы прерывания беременности и увеличению размеров гематомы. Также для снижения рисков повышения тонуса матки нужно ограничить употребление крепкого чая и кофе.
![]()
Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови, за счет которых останавливается кровотечение, и гематома перестает расти (транексам, дицинон, викасол). Для снятия гипертонуса матки, из-за которого гематома может нарастать, применяются спазмолитики (но-шпа, метацин, свечи с папаверином). С целью нормализации гормональной регуляции в организме применяется метаболическая витаминотерапия. Используются препараты прогестерона. При этом схема и путь введения подбирается врачом индивидуально, это могут быть как препараты для внутримышечного введения (масляный раствор прогестерона), так и свечи (утрожестан, ипрожин), таблетки (дюфастон) или гель (крайнон). Надо заметить, что при появлении кровянистых выделений из половых путей утрожестан продолжают вводить интравагинально. Эффективность его при этом не снижается!
Лечение как правило продолжается от 2 до 4 недель, по показаниям проводится повторно в критические сроки (12–14, 20–24, 28–32, 36–38 недель). Рассасывание гематомы обычно происходит от 2-х до 4-5-ти недель.
Лечение преждевременной отслойки плаценты
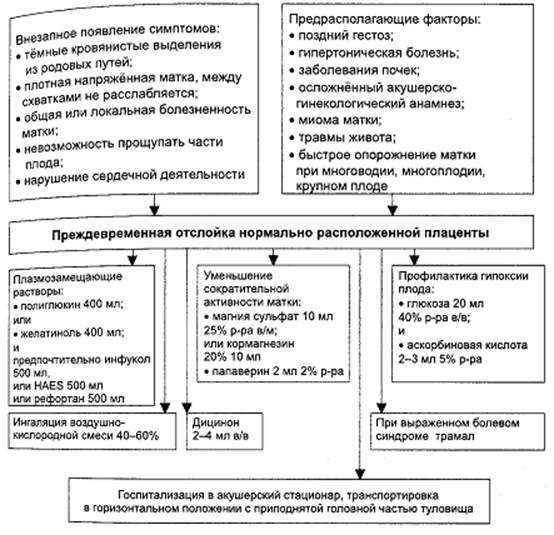
При определении схемы лечения преждевременной отслойки плаценты врачи обращают внимание на следующие факторы:
- срок беременности, когда началось отслоение;
- состояние матери и ребенка;
- интенсивность и выраженность кровотечения;
- объем кровопотери.
От экстренных родов могут отказаться, если срок беременности составляет менее 36 недель. При этом отслойка является не прогрессирующей, а объемы кровопотери незначительны
Важно, чтобы беременная женщина чувствовала себя нормально, а симптомы гипоксии плода не были обнаружены
Лечение не прогрессирующего частичного отслоения плаценты на сроке до 36 недели беременности, назначается:
- постельный режим;
- спазмолитики;
- кровоостанавливающие препараты;
- антианемические лекарственные средства.
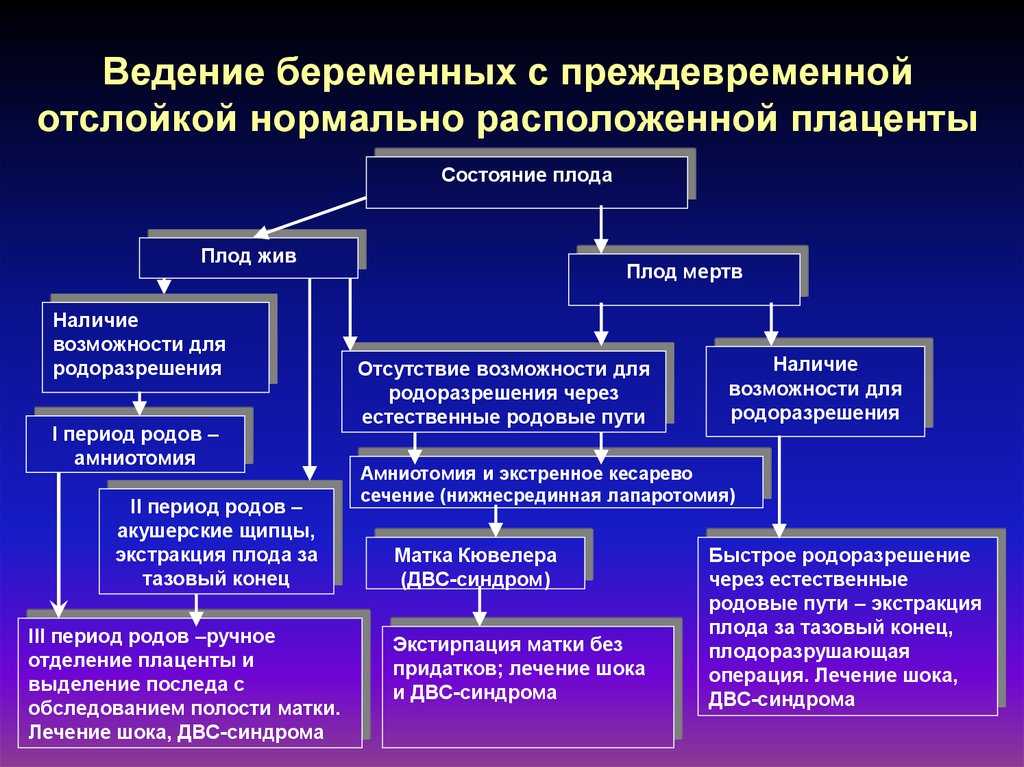
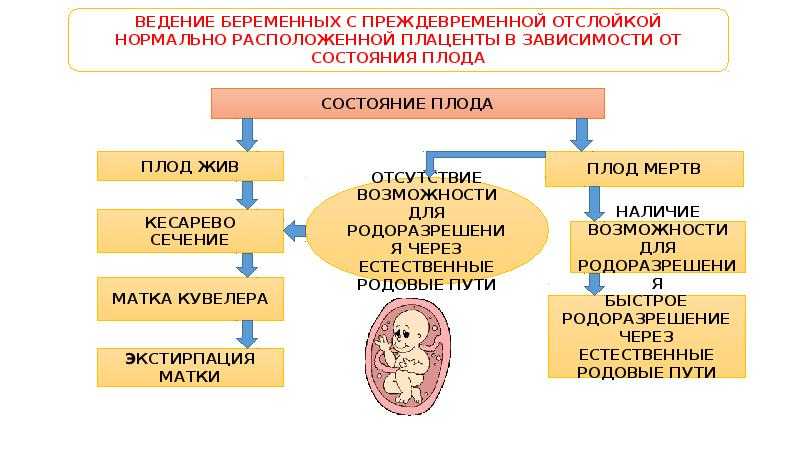
Если отслойка плаценты прогрессирующая, досрочные роды, которые могут проводиться через естественные родовые пути (при размягченной шейке матки и достаточной проходимости цервикального канала), или с помощью кесарева сечения.
При необходимости кесарева сечения, не учитывается гестационный возраст ребенка и его жизнеспособность. После извлечения плода, врачи удаляют плаценту окончательно и осматривают матку. В некоторых случаях матку удаляют хирургическим путем.
Независимо от способа родов, обязательно проводят трансфузионную или инфузионную терапию для восстановления кровопотери. Для исключения возможности маточного кровотечения, женщине назначают
- простагландины;
- окситоцин;
- метилэргометрин.
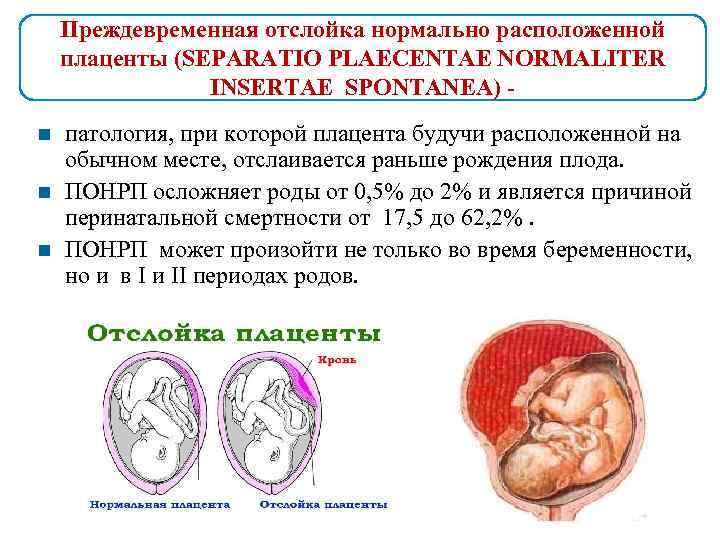
Итак, преждевременная отслойка плаценты – это тяжелое осложнение беременности и родов, которое возникает в 0.4-1.4% случаев. Отслойка может начаться на любом сроке беременности, и во время родов до рождения ребенка. При любых симптомах этого осложнения, необходимо быстро обратиться за помощью к врачам. В зависимости от состояния женщины и типа отслойка плаценты определяется тактика лечения.
Отслойка плаценты, это серьезное состояние беременности и родов. Поэтому прислушайтесь к своему состоянию здоровья и берегите себя.
КРОВОТЕЧЕНИЕ В РАННЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ
Кровотечение в раннем послеродовом периоде возникает в 2 — 5 % всех родов.
Кровотечение в течение 2 часов после родов, обусловленно:
1) задержкой частей последа в полости матки;
2) гипотонией и атонией матки;
3) разрывом матки и мягких тканей родовых путей;
4) наследственными или приобретенными дефектами гемостаза.
За рубежом для определения этиологии кровотечения предлагаются термины 4″Т»:
• «Тонус» — снижение тонуса матки;
• «Ткань» — наличие остатков детского места в матке;
• «Травма» — разрывы мягких родовых путей и матки;
• «Тромбы» — нарушение гемостаза.
ЗАДЕРЖКА ЧАСТЕЙ ПОСЛЕДА В ПОЛОСТИ МАТКИ
Задержка
частей последа в полости матки препятствует её нормальному сокращению и
пережатию маточных сосудов. Причиной задержки частей плаценты в матке
является частичное плотное прикрепление или приращение ее долек.
Задержка оболочек чаще всего связана с неправильным ведением последового
периода, в частности, с чрезмерным форсированием рождения последа.
Задержка оболочек может наблюдаться при их внутриутробном инфицировании,
когда легко нарушается их целостность.
Определить
задержку частей последа в матке не представляет труда после его
рождения. При осмотре последа выявляется дефект тканей плаценты,
отсутствие оболочек или имеется часть их.
Нахождение
частей последа в матке может привести к инфицированию или кровотечению
как в раннем, так и в позднем послеродовом периоде. Выявление дефекта
последа (плаценты и оболочек), даже при отсутствии кровотечения,
является показанием к ручному обследованию матки и опорожнению ее
полости.
ГИПОТОНИЯ И АТОНИЯ МАТКИ
Гипотония матки — уменьшение тонуса и сократительной способности мышц матки- является обратимым состоянием.
Атония
матки — полная потеря тонуса и сократительной способности мышц —
встречается крайне редко и относится к необратимому состоянию.
В
раннем послеродовом периоде массивное кровотечение, как правило,
сочетается с нарушением гемостаза, обусловленного или врожденной его
патологией, или приобретенной, протекающей по типу диссеминированного
внутрисосудистого свертывания крови (ДВС-синдром). При развитии
ДВС-синдрома продукты деградации фибрина/фибриногена блокируют
рецепторы, ответственные за образование актомиозина, что вызывает
массивное кровотечение.
Первые симптомы и их оценка
Основным клиническим симптомом предлежания плаценты является безболезненное выделение ярко-красной крови из влагалища, которое проходит, а затем рецидивирует, особенно при физической нагрузке. Чаще всего этот симптом появляется во втором триместре, в третьем триместре или с началом схваток. Это может произойти до 30 недели (34% женщин) или после (45% женщин). Этот симптом может отсутствовать.
Кроме того, можно обнаружить аномальное предлежание ребенка или высокое дно матки.
Предлежание плаценты является причиной 44% преждевременных родов до 37 недель.
Согласно клиническим рекомендациям, любая женщина с вагинальным кровотечением на 12-й неделе или позже должна пройти медицинский осмотр с последующим ультразвуковым сканированием. Из-за риска опасного для жизни кровотечения любое влагалищное обследование категорически противопоказано, пока данная патология не будет исключена.
При осмотре женщины с предлежанием плаценты обнаруживаются следующие объективные симптомы:
- вагинальное кровотечение;
- низкое кровяное давление;
- учащенное сердцебиение;
- размягчение матки;
- нормальные тоны сердца плода.
Дифференциальный диагноз следует проводить, чтобы исключить следующие состояния:
- разрыв шейки матки или влагалища;
- выкидыш;
- преждевременная отслойка плаценты (об этой патологии читайте здесь);
- Цервицит, вагинит, вульвовагинит;
- Команда DIC;
- нормальные роды;
- Преждевременная потеря воды или преждевременные роды;
- разрыв матки во время беременности, например, из-за разрыва швов после кесарева сечения.
Online-консультации врачей
| Консультация аллерголога |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация эндокринолога |
| Консультация проктолога |
| Консультация сексолога |
| Консультация детского психолога |
| Консультация эндоскописта |
| Консультация общих вопросов |
| Консультация андролога-уролога |
| Консультация психолога |
| Консультация онколога-маммолога |
| Консультация гастроэнтеролога |
| Консультация кардиолога |
| Консультация семейного доктора |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Симптомы и признаки
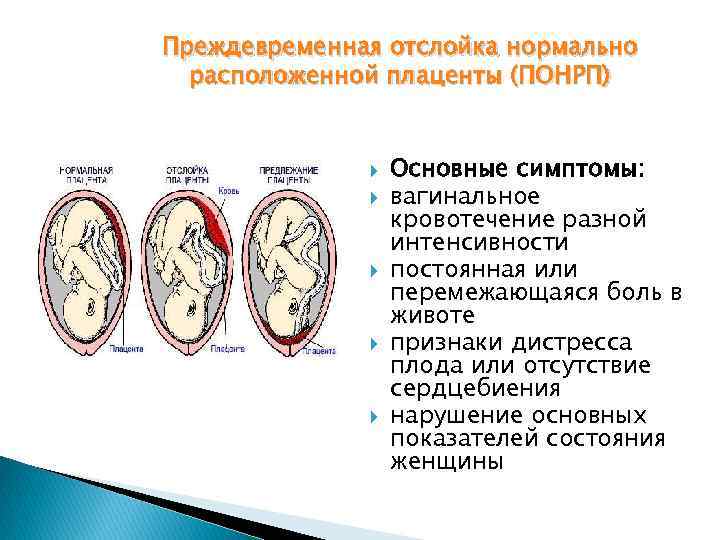
Преждевременная отслойка плаценты имеет следующие симптомы:
- вагинальное кровотечение различной интенсивности (в некоторых случаях может и не быть);
- постоянная или перемежающаяся боль в животе;
- признаки дистресса плода или отсутствие сердцебиения;
- нарушения основных показателей состояния женщины.
Боль острая интенсивная или приступообразная. Иррадиирует в бедро, поясницу, промежность. Пальпаторно акушер-гинеколог чувствует повышенный тонус матки. При первых признаках боли или плохого самочувствия необходимо как можно быстрее обратиться к врачу для проведения диагностики и выявления причины плохого самочувствия.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
- Выкидыш или преждевременные роды. Вероятность такого исхода обусловлена тем, что при плацентарной недостаточности матка испытывает более высокие нагрузки, чем при нормальной беременности. Любое физическое напряжение и даже психический стресс могут вызвать интенсивные маточные сокращения, изгоняющие плод наружу. Притом вероятность этого сохраняется на протяжении всего срока беременности.
- Предлежание плода. Если плацента сформировалась низко на раннем сроке беременности, то риск неправильного расположения плода повышается на 50%. Развиваясь в животе матери, будущий ребенок стремится занять такую позицию, чтобы его голова как можно меньше соприкасалась с чем-либо – включая «детское место». Поперечное или тазовое предлежание плода делает невозможными естественные роды и является патологическим состоянием, угрожающим и ему самому, и его матери.
- Гипоксия плода. При нижнем предлежании плаценты ухудшается кровоснабжение эмбриона питательными веществами и кислородом. Хроническая и острая гипоксия вызывает необратимые изменения в головном мозге ребенка, задержку его внутриутробного развития, а во время родов способна привести к его смерти.
- Маточные кровотечения. Это осложнение грозит женщине с плацентарной недостаточностью на всем протяжении беременности. Особенно этот риск велик на поздних сроках, когда плод становится достаточно крупным и сильнее давит на стенки матки, повышая вероятность отслойки плаценты от эндометрия. Несильные, но регулярные кровотечения провоцируют развитие у матери анемии, которая, в свою очередь, является одной из причин хронической эмбриональной гипоксии. При сильном отслоении плаценты возможно развитие обширного кровоизлияния с геморрагическим шоком, фатальным и для женщины, и для ее ребенка.
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
1.Что такое отслойка плаценты и ее причины?
Отслойка плаценты – это одна из проблем, которая может возникнуть во время беременности. При отслойке плацента слишком рано отделяется от стенки матки, и это может вызвать весьма серьезные последствия, а в редких случаях быть смертельно опасным. Основные угрозы при отслоении плаценты – это преждевременные роды и слишком большая кровопотеря у матери.
Плацента – это дискообразный плоский орган, который формируется в матке во время беременности. Плацента обеспечивает питание растущего плода и снабжение его кислородом от организма матери. При нормальном течении беременности плацента остается прочно прикрепленной к внутренней стенке матки до момента родов. При преждевременной отслойке плаценты ее отделение начинается слишком рано, еще до того, как ребенок родится.
По статистике, отслойка плаценты чаще всего случается в третьем триместре, но может начаться и раньше, после 20-й недели беременности.
Причины отслойки плаценты
Врачи не всегда могут с точностью назвать причины отслойки плаценты на ранних сроках, но есть несколько общих факторов риска, которые могут спровоцировать эту проблему:
- Высокое артериальное давление (140/90 и выше). Это самый существенный фактор риска и причина отслойки плаценты, но в ходе ведения беременности врачи всегда тщательно контролируют показатели давления;
- Случаи отслойки плаценты на ранних сроках в предыдущую беременность;
- Курение во время беременности.
Менее распространенными факторами риска являются:
- Употребление наркотиков (не потому, что это менее опасно, просто сам фактор встречается реже);
- Наличие рубца на матке от перенесенной операции или из-за миомы матки в том месте, где плацента прикрепляется к стенке матки;
- Травмы матки (например, из-за ДТП, падения или физического насилия) также могут стать причиной отслойки плаценты на ранних сроках;
- Преждевременный разрыв плодных оболочек, особенно когда в матке есть инфекция.
Список литературы
- Jauniaux E., Jurkovic D. Placenta accreta: pathogenesis of a 20th century iatrogenic uterine disease. Placenta. 2012; 33(4): 244-51.
- Heller D.S. Placenta accreta and percreta. Surg. Pathol. Clin. 2013; 6(1): 181-97.
- Hull A.D., Moore T.R. Multiple repeat cesareans and the threat of placenta accreta: incidence, diagnosis, management. Clin. Perinatol. 2011; 38(2): 285-96.
- Palacios-Jaraquemada J.M. Caesarean section in cases of placenta praevia and accreta. Best Pract. Res. Clin. Obstet. Gynaecol. 2013; 27(2): 221-32.
- Silver R.M., Landon M.B., Rouse D.J., Leveno K.J., Spong C.Y., Thom E.A. et al.; National Institute of Child Health and Human Development Maternal-Fetal Medicine Units Network. Maternal morbidity associated with multiple repeat cesarean deliveries. Obstet. Gynecol. 2006; 107(6): 1226-32.
- Benirschke K., Burton G.J., Baergen R.N. Pathology of the human placenta. 6th ed. Springer; 2012. 959p.
- Fox H., Sebire N.J. Pathology of the placenta. 3rd ed. Edinburgh: Elsevier Saunders; 2007. 576p.
- Committee on Obstetric Practice. Committee opinion no. 529: placenta accreta. Obstet. Gynecol. 2012; 120(1): 207-11.
- Royal College of Obstetricians and Gynaecologists (RCOG). Placenta praevia, placenta praevia accreta and vasa praevia: diagnosis and management. London (UK): Royal College of Obstetricians and Gynaecologists (RCOG); 2011, Jan. 26p. (Green-top guideline; no. 27)
- Irving C., Hertig A.T. A study of placenta accreta. Surg. Gynecol. Obstet. 1937; 64: 178-200.
- Cunningham F.G., Leveno K.J., Bloom S.L., Hauth J.C., Rouse D.J., Spong C.Y. Williams obstetrics. 23rd ed. McGraw-Hill; 2009. 1404p.
- Chantraine F., Langhoff-Ross J. Abnormally invasive placenta – AIP. Awareness and pro-active management is necessary. Acta Obstet. Gynecol. Scand. 2013; 92(4): 369-71.
- D’Antonio F., Iacovella C., Bhide A. Prenatal identification of invasive placentation using ultrasound: systematic review and meta-analysis. Ultrasound Obstet. Gynecol. 2013; 42(5): 509-17.
- Chalubinski K.M., Pils S., Klein K., Seemann R., Speiser P., Langer M. et al. Prenatal sonography can predict degree of placental invasion. Ultrasound Obstet. Gynecol. 2013; 42(5): 518-24.
- Kayem G., Deneux-Tharaux C., Sentilhes L. PACCRETA: Clinical situations at high risk of placenta ACCRETA/percreta: impact of diagnostic methods and management on maternal morbidity. Acta Obstet. Gynecol. Scand. 2013; 92(4): 476-82.
- Chantraine F., Braun T., Gonser M., Henrich W., Tutschek B. Prenatal diagnosis of abnormally invasive placenta reduces maternal peripartum hemorrhage and morbidity. Acta Obstet. Gynecol. Scand. 2013; 92(4): 439-44.
- Khong T.Y., Robertson W.B. Placenta creta and placenta praevia creta. Placenta. 1987; 8(4): 399-409.
- Tantbirojn P., Crum C.P., Parast M.M. Pathophysiology of placenta creta: the role of decidua and extravillous trophoblast. Placenta. 2008; 29(7): 639-45.
Поступила 28.04.2015Принята в печать 26.06.2015
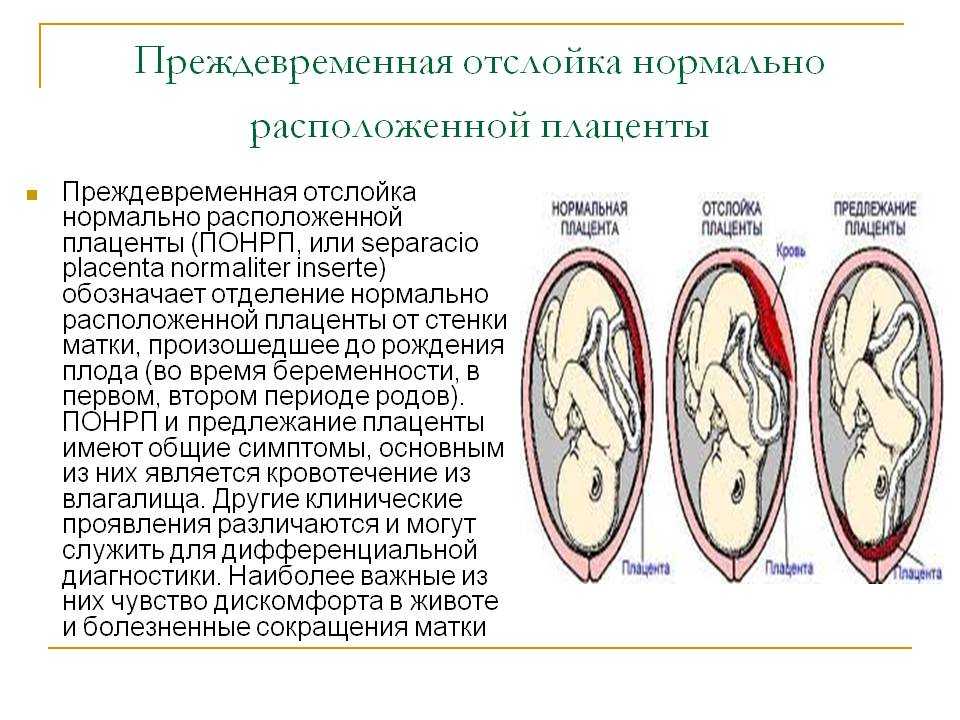
Что провоцирует / Причины Преждевременной отслойки нормально расположенной плаценты:
Факторы, приводящие к ПОНРП, условно можно разделить на две группы.
Факторы, непосредственно способствующие развитию данного осложнения:
- гестоз (чаще длительно текущий, нелеченный или недостаточно леченный);
- экстрагенитальные заболевания (артериальная гипертензия, артериальная гипотония, пороки сердца, заболевания почек, сахарный диабет, заболевания щитовидной железы, заболевания коры надпочечников, туберкулез, сифилис и др.);
- изосерологическая несовместимость крови матери и плода по системе АВО и резус-фактору;
- аутоиммунные состояния (АФС, системная красная волчанка);
- заболевания крови (врожденные и приобретенные коагулопатии);
- дегенеративно-дистрофические изменения в матке вследствие воспаления, оперативных вмешательств, многократных осложненных родов;
- пороки развития матки;
- расположение плаценты в проекции миоматозного узла (межмышечный узел с центропетальным ростом, субмукозный узел);
- переношенная беременность.
Факторы, провоцирующие ПОНРП на фоне уже существующих патоморфологических нарушений:
- перерастяжение стенок матки вследствие многоводия, многоплодной беременности, наличия крупного плода;
- внезапное, быстрое и обильное излитие околоплодных вод при многоводии;
- травма (падение, удар в живот);
- наружный поворот плода;
- грубое акушерское исследование;
- короткая пуповина;
- дискоординация сократительной деятельности матки;
- нерациональное применение утеротонических средств в родах;
- рождение первого плода при монохориальной двойне.