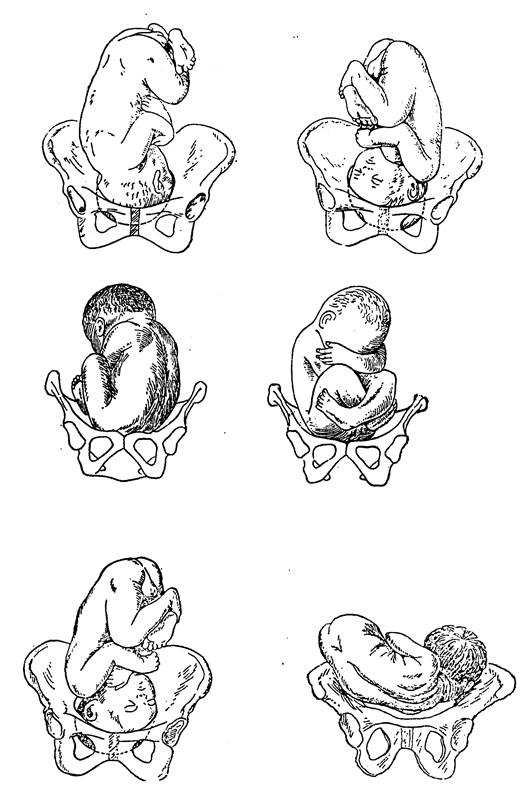
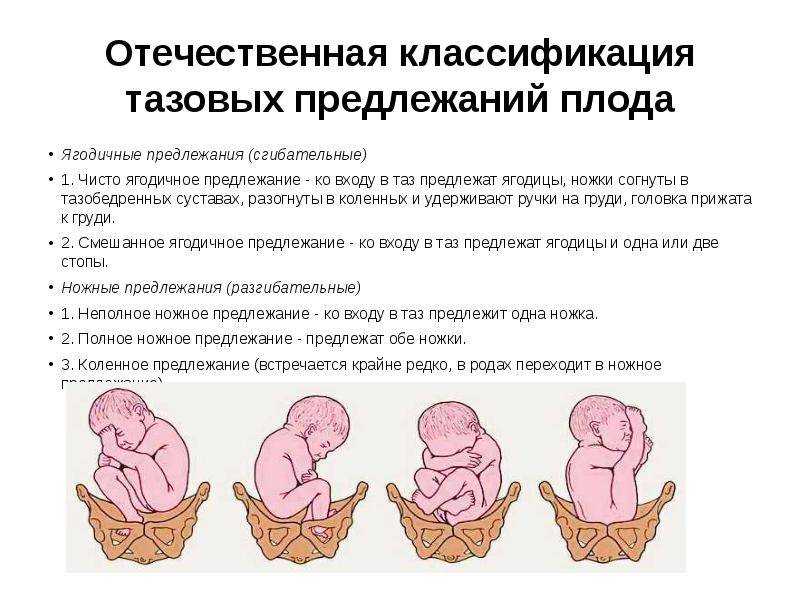
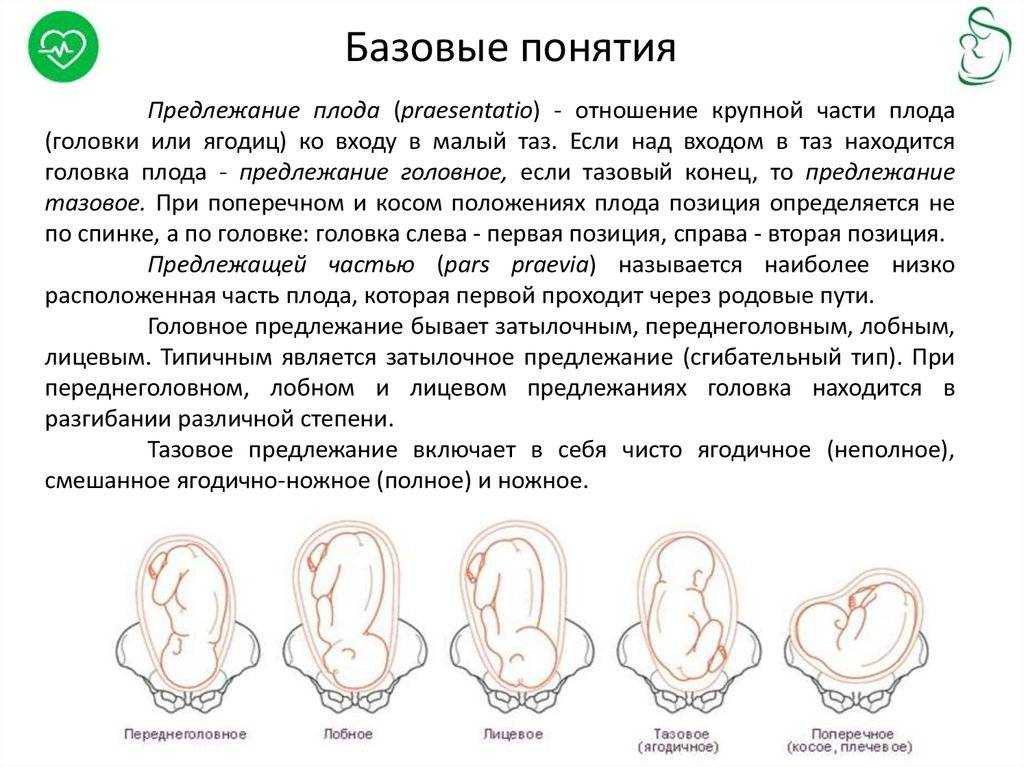
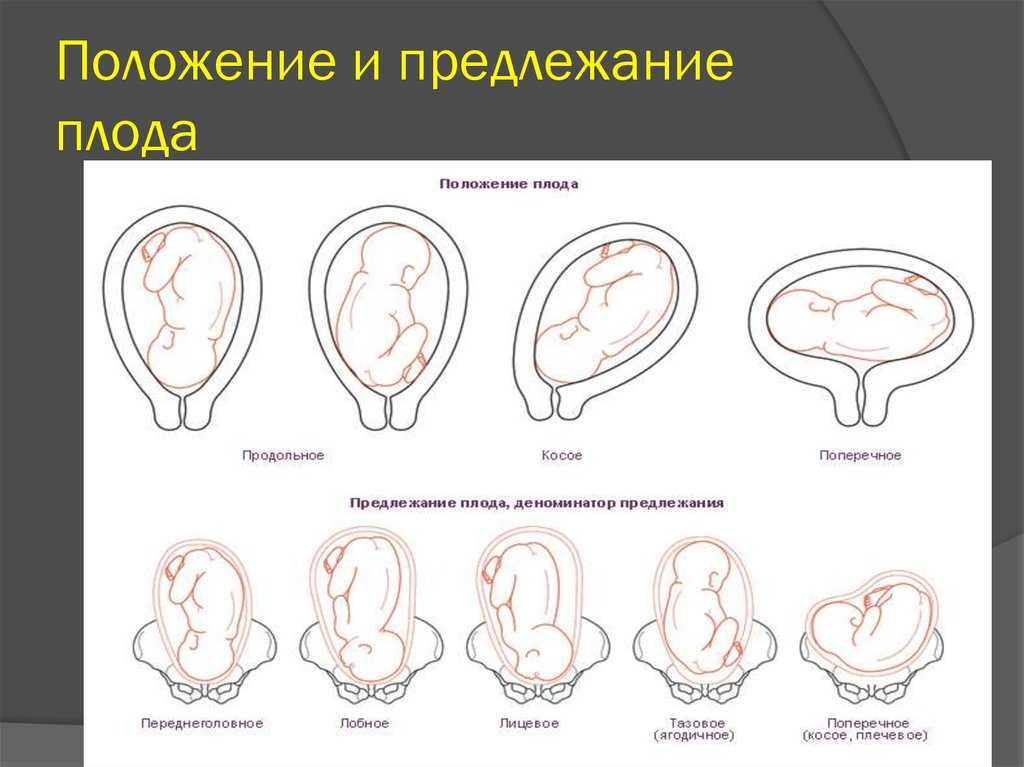
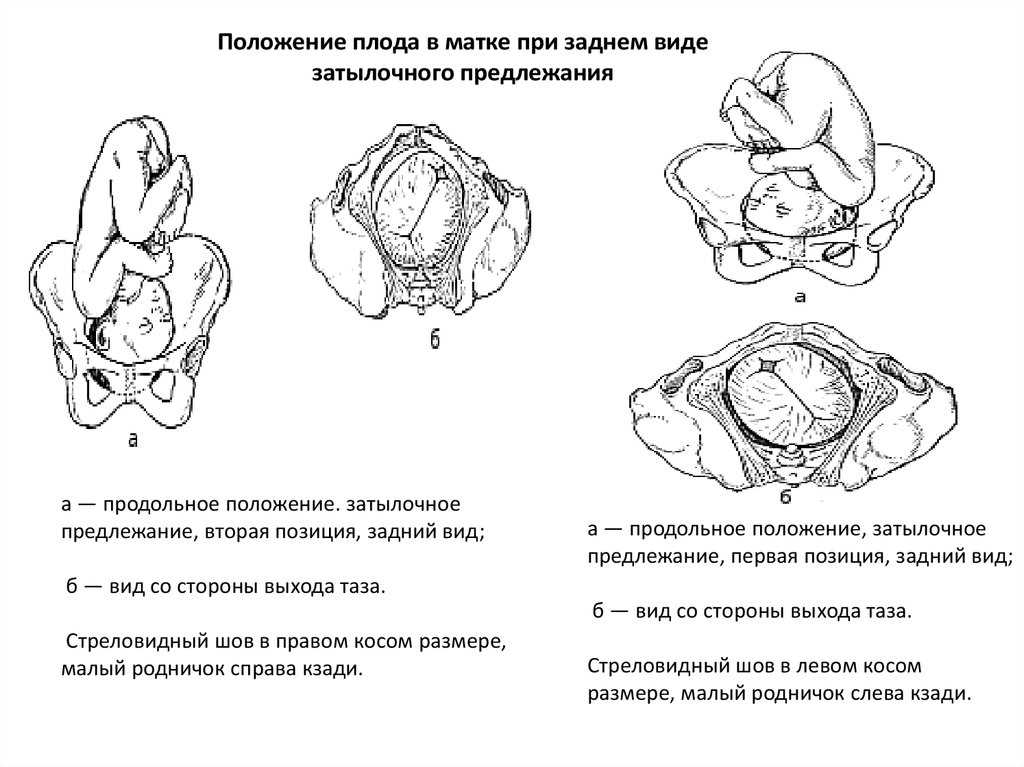
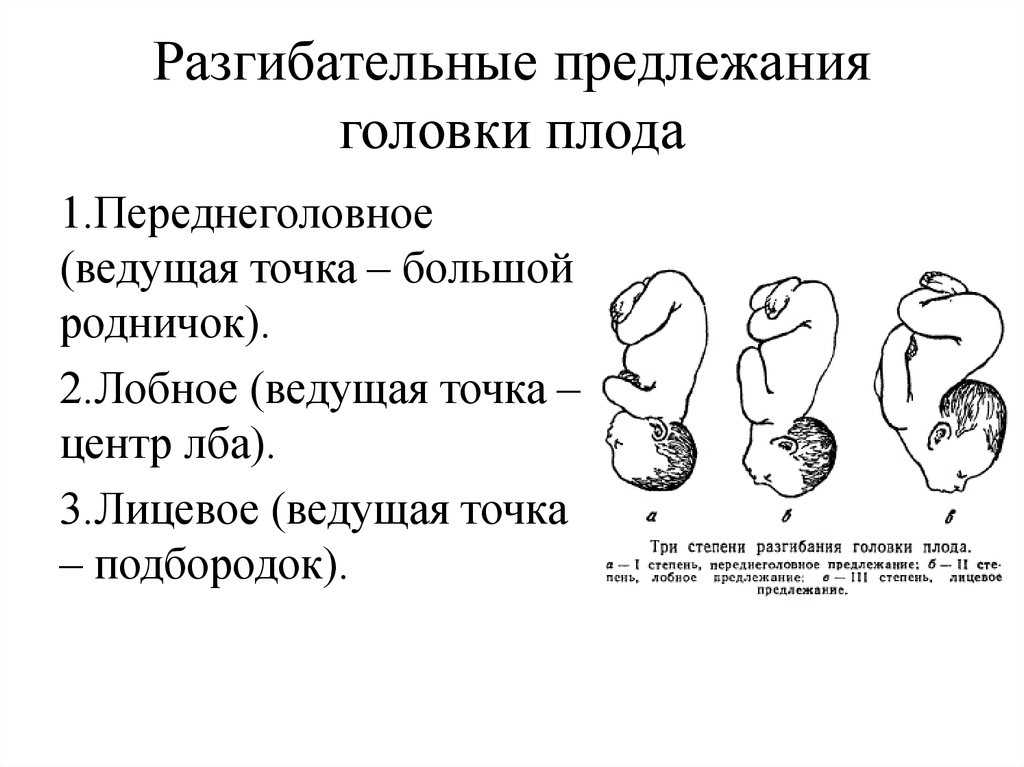
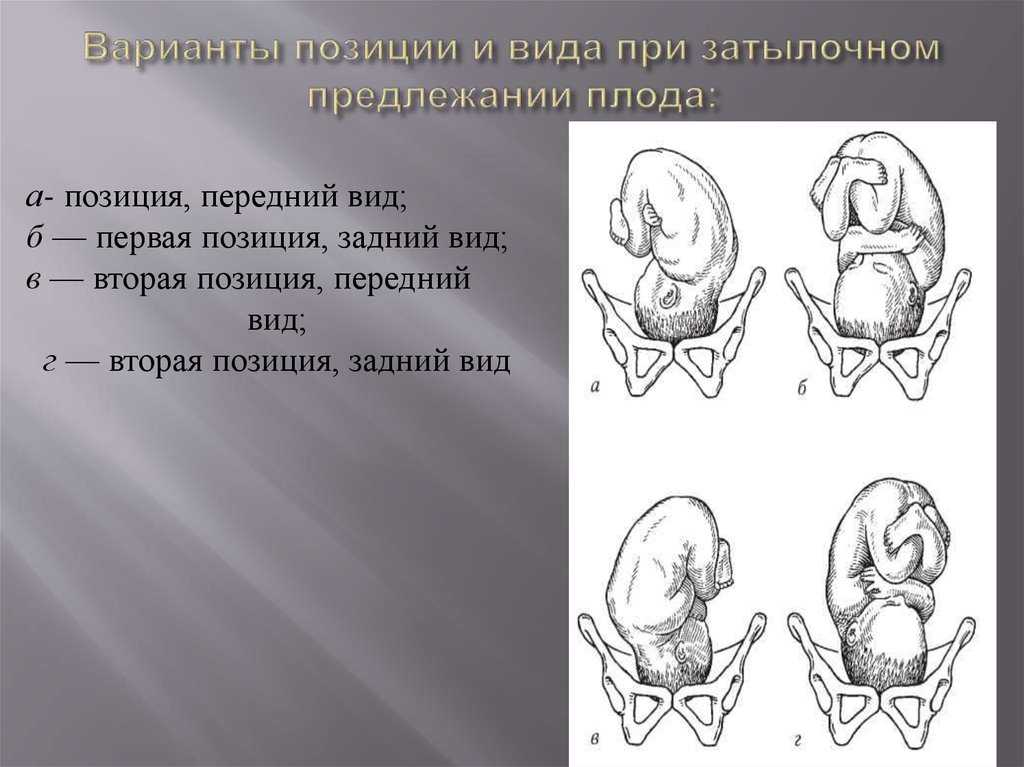
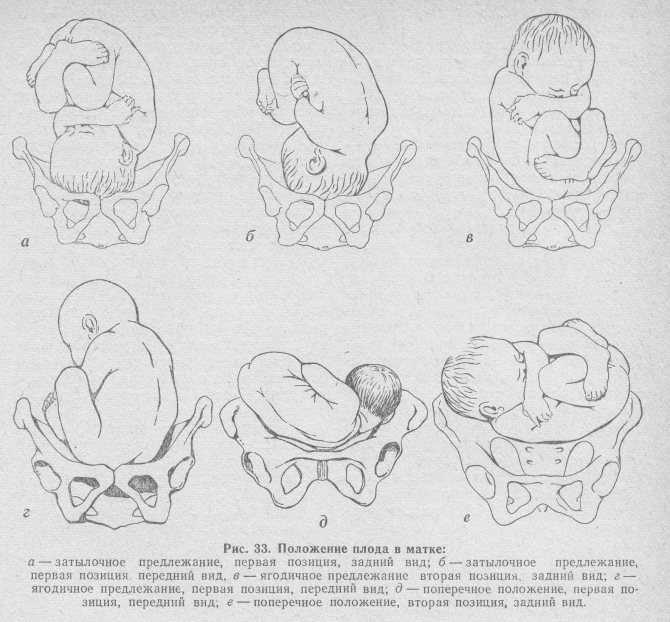
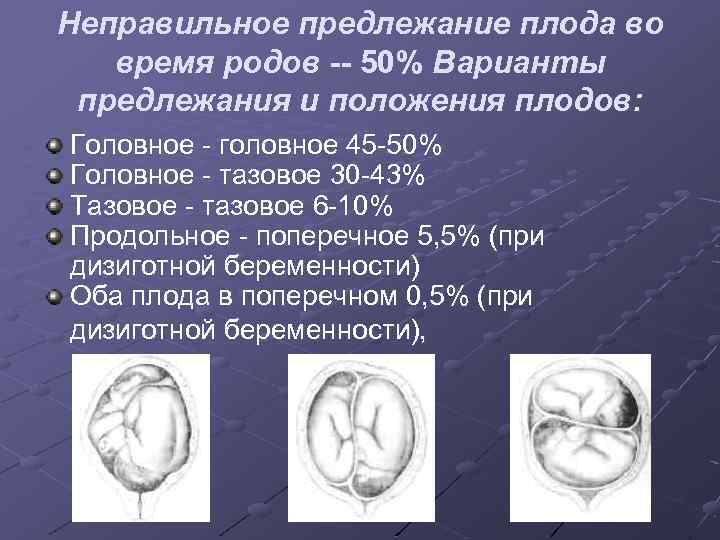
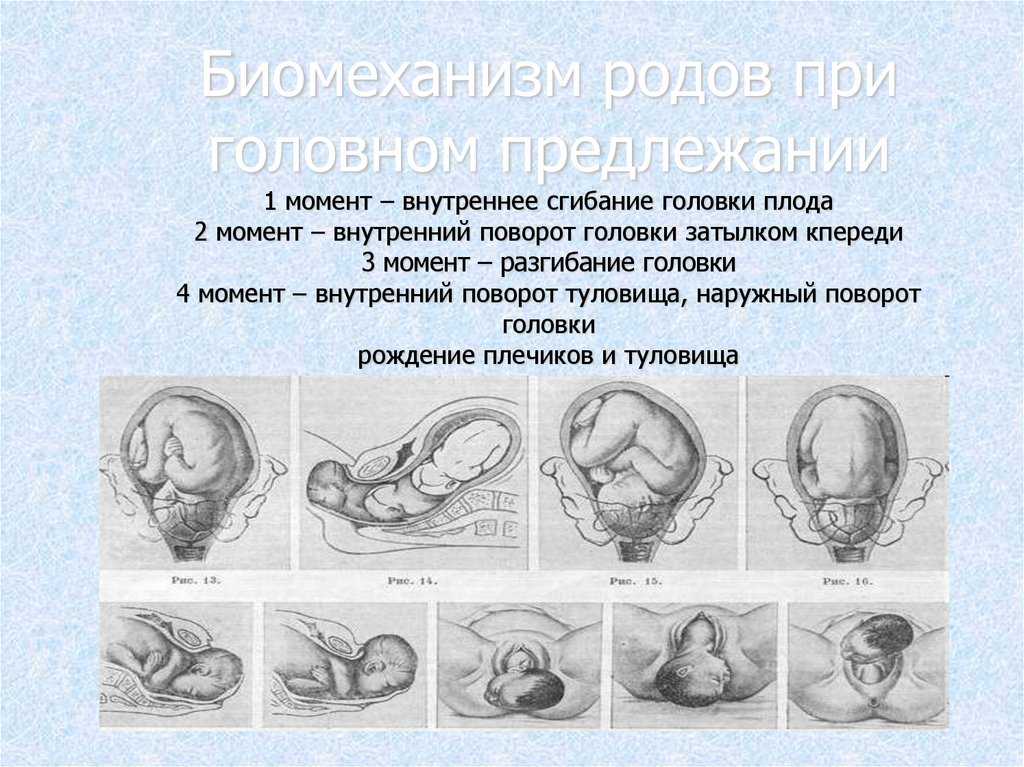
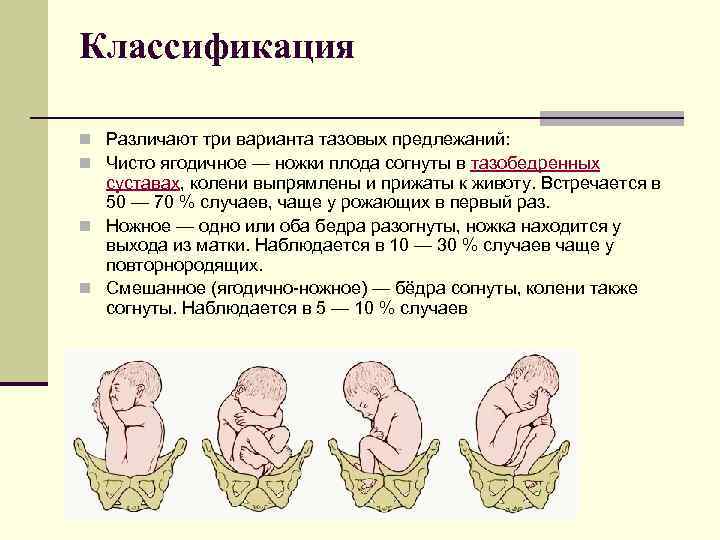
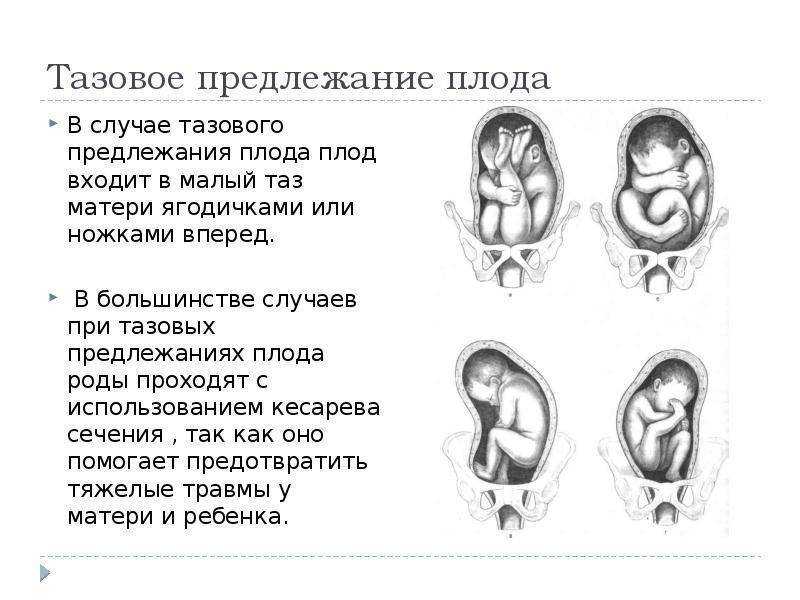
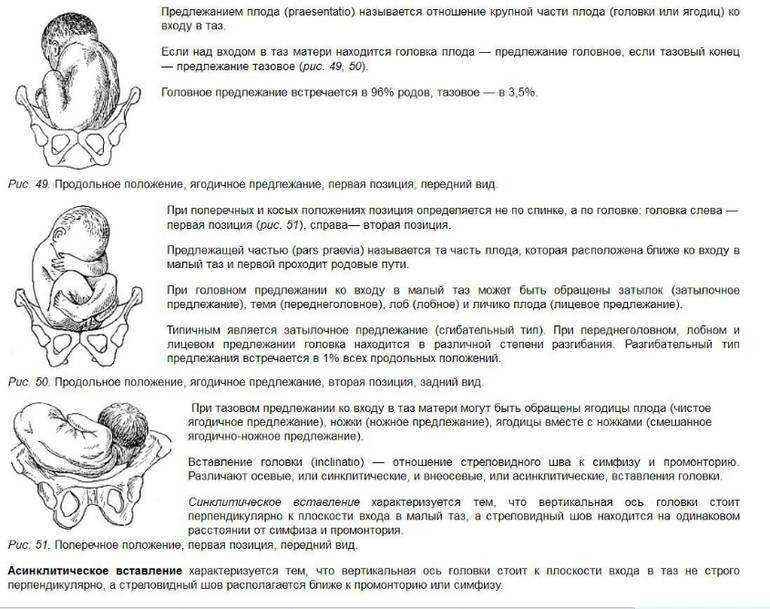
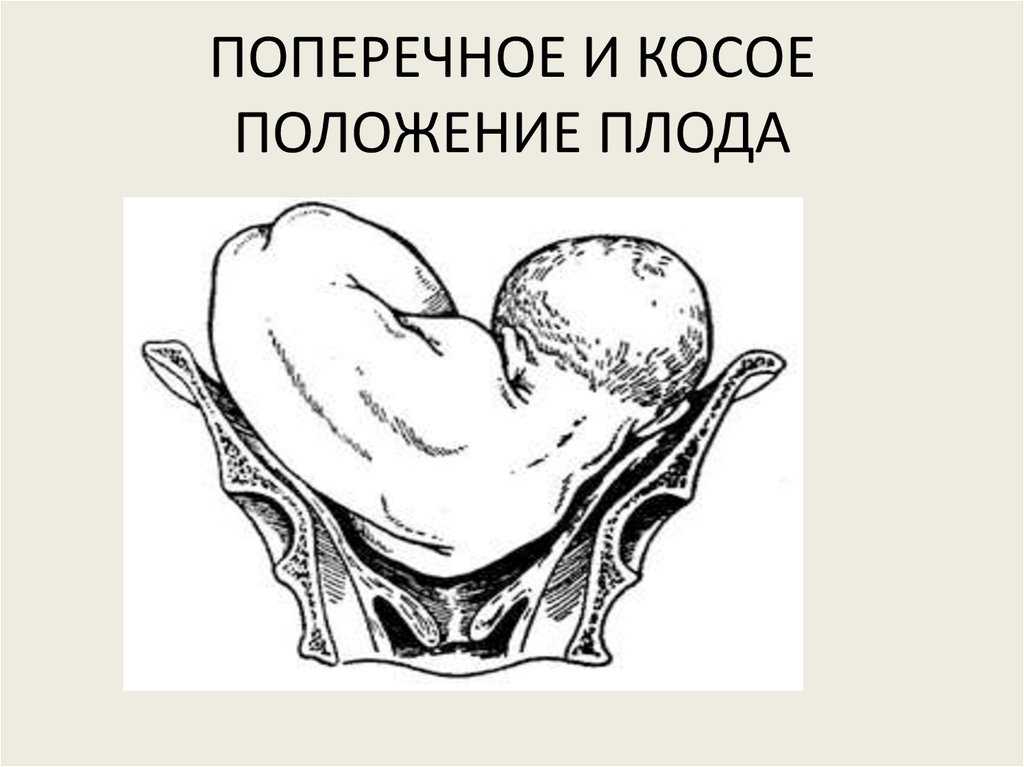
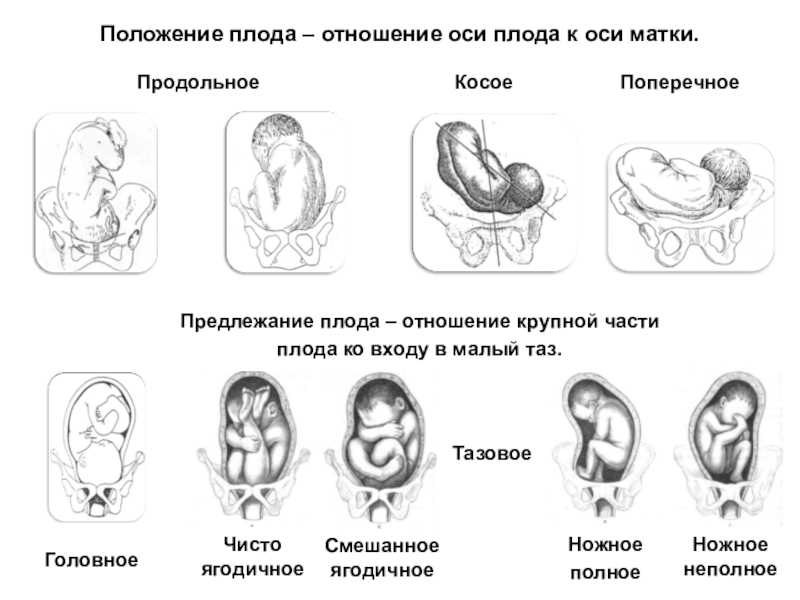
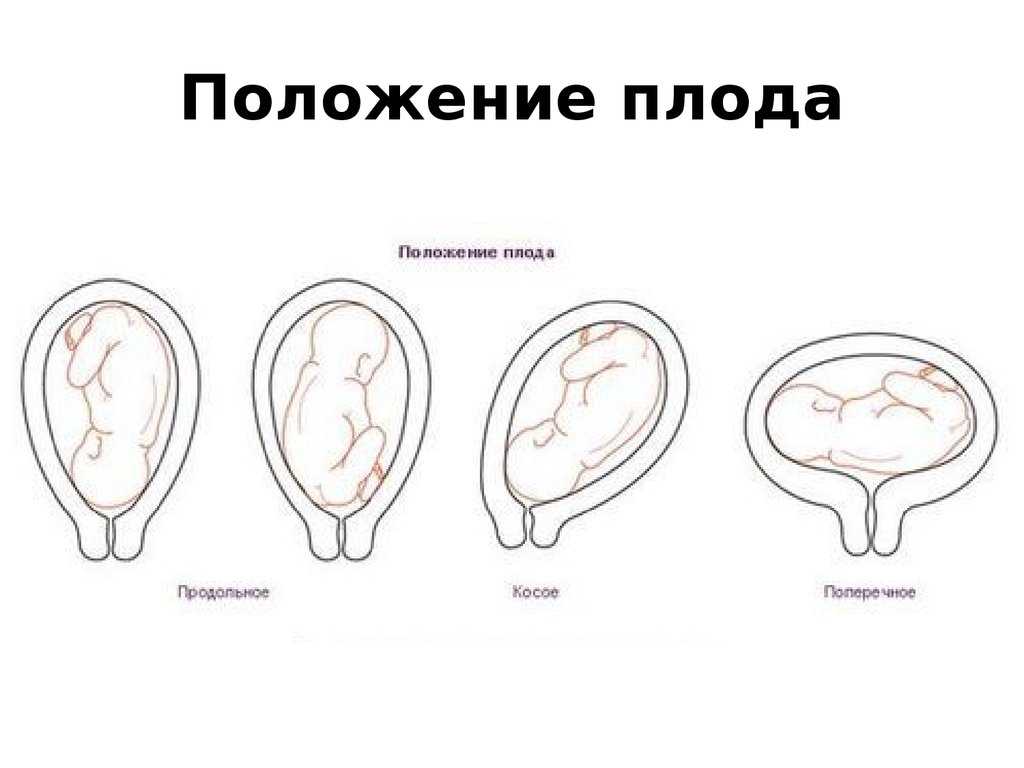
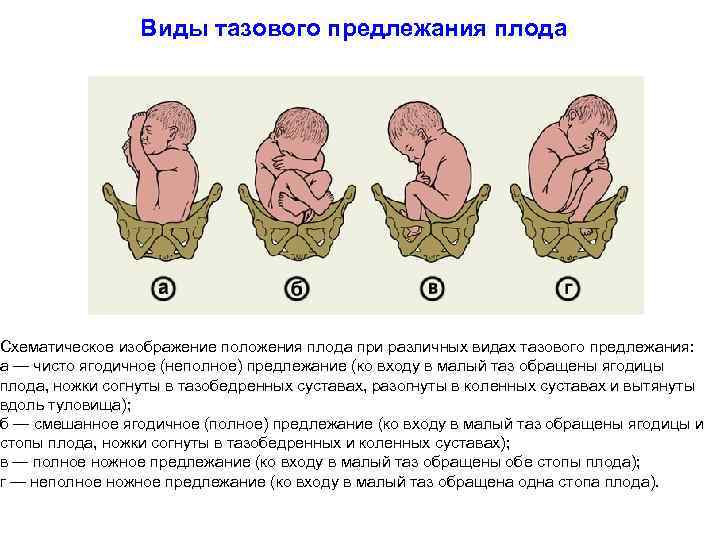
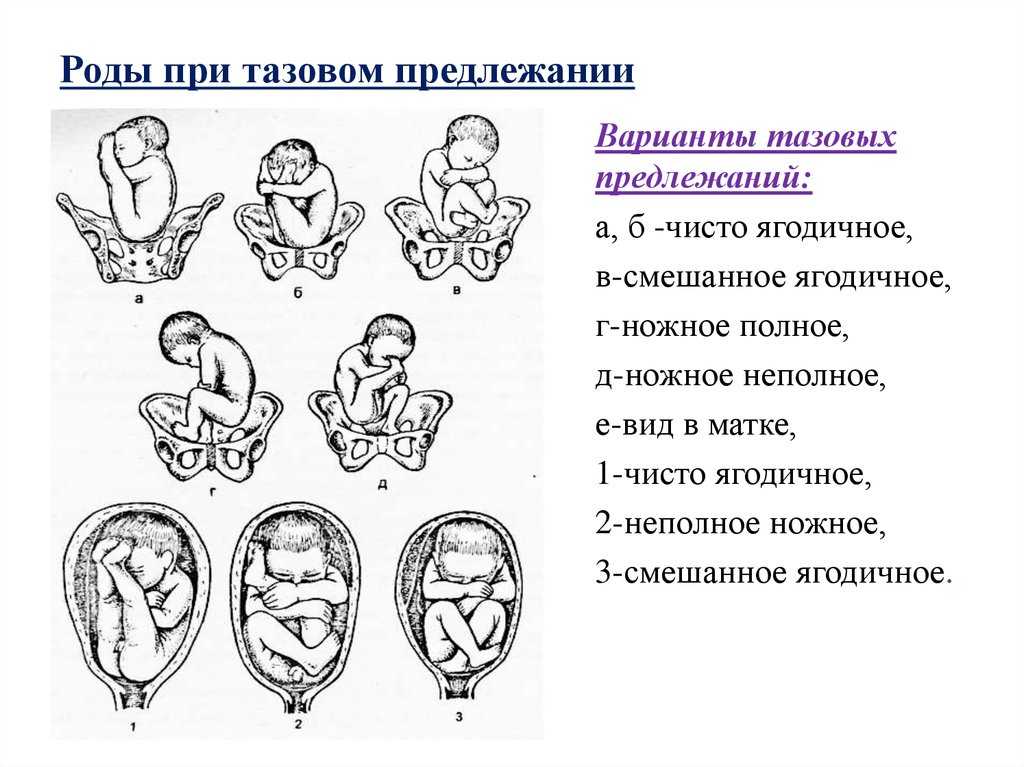
Ведение родов при тазовом предлежании
Очень важно, чтобы врач определил тактику при тазовом предлежании плода у женщин с доношенной беременностью. Она может быть следующей:
- ведение родов через естественные родовые пути;
- кесарево сечение в плановом порядке;
- родовозбуждение в срок или до срока родов.
Ведение родов при тазовых предлежаниях требует от врача особого умения. Он должен правильно оценить ситуацию и спрогнозировать оптимальный план ведения родов в каждом конкретном случае. Тактика ведения родов зависит от возраста женщины, акушерского анамнеза, готовности организма беременной к родам, размеров таза, состояния плодного пузыря, функционального состояния, размеров плода, вида тазового предлежания, от того согнута или разогнута головка плода. В связи с опасностью травмирования плода при родоразрешающих операциях через естественные родовые пути большинство акушеров считают обоснованным расширение показаний к кесареву сечению при тазовых предлежаниях, которое встречается в 20-60% случаев.
Течение родов при тазовом предлежании должно контролироваться с помощью мониторного электронного оборудования, а при явных признаках дистресса (любое неблагополучие) плода требуется кесарево сечение.
ПЛОД КАК ОБЪЕКТ РОДОВ
Наряду
с размерами плоскостей малого таза для правильного понимания механизма
родов и соразмерности таза и плода необходимо знать размеры головки и
туловища доношенного плода, а также топографические особенности головки
плода. При влагалищном исследовании в родах врач должен ориентироваться
на определенные опознавательные пункты (швы и роднички).
Череп плода состоит из двух лобных, двух теменных, двух височных костей, затылочной, клиновидной, решетчатой кости.
В акушерской практике имеют значение следующие швы:
—
стреловидный (сагиттальный); соединяет правую и левую теменные кости,
спереди переходит в большой (передний) родничок, сзади — в малый
(задний);
— лобный шов; соединяет лобные кости (у плода и новорожденного лобные кости еще не сросшиеся между собой);
— венечный шов; соединяет лобные кости с теменными, располагаясь перпендикулярно к стреловидному и лобному швам;
— затылочный (ламбдовидный) шов; соединяет затылочную кость с теменными.
В месте соединения швов располагаются роднички, из которых практическое значение имеют большой и малый.
Большой (передний) родничок располагается в месте соединения сагиттального, лобного и венечного швов. Родничок имеет ромбовидную форму.
Малый (задний) родничок
представляет небольшое углубление в месте соединения стреловидного и
затылочного швов. Родничок имеет треугольную форму. В отличие от
большого малый родничок закрыт фиброзной пластинкой, у зрелого плода он
уже выполнен костью.
С акушерской точки зрения очень
важно различать при пальпации большой (передний) и малый (задний)
роднички. В большом родничке сходятся четыре шва, в малом родничке — три
шва, причем стреловидный шов заканчивается в самом малом родничке
Благодаря
швам и родничкам кости черепа у плода могут смещаться и заходить друг
за друга. Пластичность головки плода играет важную роль при различных
пространственных затруднениях для продвижения в малом тазу.
Когда можно определить расположение ребенка в животе?
Пока вашему малышу ещё далеко до появления на свет, этот вопрос не волнует будущую маму. На ранних сроках невозможно самим определить положение ребенка. Да и определенное положение малыш еще не выбрал – места в матке пока предостаточно, он перемещается достаточно свободно. До 30-32 недель беременности, как правило, «выбор» им положения может измениться. И если УЗИ в первом и втором триместрах показывает, что ребенок лежит головкой кверху или даже поперек живота – это не повод для тревоги.
В третьем триместре плод активно растет, и места для движения ему становится маловато. Считается, что в среднем примерно к 32-34 неделе малыш чаще всего занимает окончательное положение. Правильным считается головное предлежание, то есть расположение головой вниз – так и бывает примерно в 95% случаев. Если же предлежание иное – тазовое, поперечное – то в родах возможны осложнения, и нужно быть готовой к кесареву сечению.
Итак, как же попытаться определить положение ребенка в домашних условиях?
Определение положения плода по «карте живота»
![]() Интересный способ подробного определения положения ребенка – составление «карты живота» («Belly Mapping») предлагает американская акушерка Гейл Талли (Gail Tully) из Миннесоты.
Интересный способ подробного определения положения ребенка – составление «карты живота» («Belly Mapping») предлагает американская акушерка Гейл Талли (Gail Tully) из Миннесоты.
На листе бумаге рисуем круг – «живот», и делим его на четыре сегмента. Вверху – дно матки, внизу – лобковая кость. Бока женщины будут отражаться на карте зеркально, то есть левый бок – на правой части карты.
Отметьте на карте сердце малыша, то есть то место, где оно наиболее четко прослушивается. Это верхняя часть его спинки. Следовательно, легко будет найти и головку! Обычно спинку ребенка можно определить и по особо выпуклому и ровному участку живота. Эту линию тоже нанесите на карту. А большая выпуклость в врехней части живота – скорее всего, ягодицы.
Полулежа или лежа, расслабившись, понаблюдайте за активностью малыша в течение двух-трех дней, и отметьте, где ощущаются два вида шевелений: слабые, скорее всего, означают движения ручек, а сильные толчки – ножек.
Дальше Гейл Талли предлагает взять куклу или мягкую игрушку приблизительно размером с плод и приложить ее к животу, постаравшись расположить ее так, как отмечено на карте
Вы сможете разобраться, как именно лежит ваш малыш – не только в каком предлежании, но и как повернуто его тело относительно маминой спины, что тоже важно для течения родов. Чаще всего голова ребенка внизу, а спинка в области левого бока мамы.
В своей книге «The Belly Mapping Workbook» Гейл Талли подробно объясняет, как установить точное расположение малыша, предлагая целую группу специальных терминов. Но, полагаем, такая информация важна скорее врачу, принимающему роды (к тому же, не забываем, для столь подробной картины существует УЗИ, на котором можно даже получить «портрет» ребенка!).
Диагностика
До 30-32 недели диагностика предлежания плода смысла не имеет. Но на этом сроке сделать выводы о том, какой частью тела малыш прилегает к выходу из матки, может акушер-гинеколог на обычном наружном осмотре. Обычно при неправильном положении малыша в материнской утробе высота стояния дна матки превышает нормы (при тазовом) или отстает от норм (при поперечном предлежании).
![]()
Сердцебиение ребенка при неправильном положении прослушивается в районе пупка матери. При пальпации в нижней части матки не определяется плотной округлой головки. При тазовом предлежании она прощупывается в районе дна матки, при поперечном – в правом или левом боку.
Доктор для уточнения информации также использует влагалищный осмотр. Неоспоримым подтверждением диагноза является проведенное ультразвуковое сканирование (УЗИ). При нем определяют не только точное положение, позицию, предлежание, позу, но и вес плода, рост и другие параметры, необходимые для более тщательного выбора способа родоразрешения.
![]()
![]()
Тактика ведения родов
Несколько десятилетий назад в акушерстве при ведении родов применялась тактика наружного переворота. Он выполнялся на 37-38 неделе, если состояние роженицы было удовлетворительным и ничто не угрожало ее здоровью. Сейчас от подобной тактики ввиду ее малой эффективности отказались.
Комбинированный переворот применяют лишь при многоплодной гестации или недоношенности плода, и производят его во время родов. Одной рукой акушерка проникает в утробу женщины, а другой помогает себе снаружи и за ножку переворачивает малыша. Подобная тактика остается очень опасной, ведь она может привести к отслоению плаценты и разрыву органа, однако она необходима при многоплодной беременности, когда один ребенок уже появился, а второй находится в поперечном предлежании.
Поперечное или косое положение плода является показателем для проведения операции кесарева сечения. Беременную укладывают в роддом на 32-33 неделях гестации. Абсолютным показателем для хирургического вмешательства являются гипоксия плода, отслаивание плаценты, раннее излитие жидкости.
Когда начинать
Переворот ребенка в головное предлежание может быть осуществлен при помощи специальной позиционной гимнастики.
![]() Выполнять специальные упражнения рекомендуется, начиная с 29 недели гестации. На этом сроке уже можно диагностировать неправильное положение ребенка в утробе, но его еще можно скорректировать. Окончательное положение малыш займет только к 36 неделе.
Выполнять специальные упражнения рекомендуется, начиная с 29 недели гестации. На этом сроке уже можно диагностировать неправильное положение ребенка в утробе, но его еще можно скорректировать. Окончательное положение малыш займет только к 36 неделе.
В современной акушерской практике существует несколько методик, которые могут помочь в устранении данной проблемы.
- Метод Грищенко.
- Упражнения Шулешовой.
- Методика Диканя.
- Способ Фомичева.
- Метод Брюхиной.
Подобрать наиболее подходящий комплекс упражнений поможет врач, который ведет наблюдение за беременностью.
Исходя из общего состояния здоровья беременной женщины, он подскажет какая гимнастика безопасна для нее.
Метод Диканя
Выполнять упражнения по данной методике можно с 29 недели перинатального срока. Основные правила и рекомендации по занятию: ![]()
- исходное положение – лежа, делать упражнения можно на кровати, кушетке или полу;
- в процессе гимнастики необходимо совершать перевороты с одного бока на другой, фиксируя положение на каждой стороне по 10 минут;
- количество повторений не менее 3;
- делать упражнение необходимо перед едой, 3 раза в день.
После того, как ребенок займет правильное положение в матке необходимо:
- находится на боку в лежачем положении, причем, даже во сне;
- носить специальный бандаж, который помогает зафиксировать правильное предлежание малыша.
- не имеет противопоказаний;
- его может выполнить любая женщина;
- не увеличивает риск обвития шеи ребенка пуповиной.
Метод Фомичевой
Выполнять упражнения по данной методике можно лишь ограниченное время – с 32 по 38 неделю беременности. Сюда входит несколько упражнений, которые провоцируют изменение внутриутробного положения малыша.
Основные правила выполнения: ![]()
- заниматься гимнастикой необходимо 2 раза в день;
- упражнения можно выполнять спустя 1,5 после еды;
- перед началом выполнения упражнений необходимо сделать разминку;
- для тренировки потребуются стул и коврик.
Основные упражнения комплекса.
- Дыхательная гимнастика в положении с опорой на 4 точки. Женщина опускается на четвереньки и делает 6 глубоких вдохов и выдохов.
- Исходное положение – на четвереньках. Необходимо медленно опуститься на руках, так чтобы подбородок коснулся кистей. Медленно вернуться в исходное положение.
- Исходное положение – стоя, руки на поясе. На вдохе необходимо немного отклонится назад. Выдыхая, совершается наклон вперед и прогибается спина.
- Исходное положение – стоя с опорой на спинку стула. Необходимо поочередно поднимать согнутые в тазобедренном суставе ноги, одновременно прогибаясь в пояснице.
Метод Брюхиной
Данную методику так же можно делать с 32 по 38 неделю беременности. исходным упражнением для большинства упражнений служит коленно-локтевая поза.
Рекомендации по выполнению комплекса:
- комплекс требует ежедневного повторения;
- занятия нужно проводить 2 раза в день;
- заниматься гимнастикой можно не ранее, чем спустя 1,5 часа после еды.
Основные упражнения: ![]()
- медленное сгибание рук в положении с опорой на 4 точки;
- дыхательная гимнастика, которая выполняется с коленно-локтевого исходного положения;
- упражнение кошка — стоя на четвереньках плавно сгибать и выгибать спину в области поясницы.
Делать данные упражнения можно только при нормальном тонусе матки.
ТАЗ С АКУШЕРСКОЙ ТОЧКИ ЗРЕНИЯ
Костный таз, составляя основу родового канала, имеет большое значение для прохождения плода во время родов.
Таз взрослой женщины состоит из четырех костей: двух тазовых (или безымянных), крестца и копчика (рис. 5.1).
![]() Рис.
Рис.
5.1. Женский таз.А — вид сверху; Б — вид снизу; 1 — тазовые кости; 2 —
крестец; 3 — копчик; 4 -прямой размер плоскости входа в малый таз
(истинная конъюгата); 5 -поперечный размер плоскости входа в малый таз; 6
-косые размеры плоскости входа в малый таз
Тазовая кость (оs сохае) состоит из трех костей, соединенных хрящами: подвздошной, лобковой и седалищной.
Подвздошная кость (оsilium)
состоит из тела и крыла. Тело (короткая утолщенная часть кости)
участвует в образовании вертлужной впадины. Крыло представляет собой
широкую пластинку с вогнутой внутренней и выпуклой наружной
поверхностью. Утолщенный свободный край крыла образует гребень
подвздошной кости (cristailiаса). Спереди гребень начинается верхней передней подвздошной остью (spinailiаса аnterior superior), ниже располагается нижняя передняя ость (sрinailiаса аnterior inferior).
Сзади гребень подвздошной кости заканчивается верхней задней подвздошной остью (spinailiаса роsteriorsuperior), ниже располагается нижняя задняя подвздошная ость (sрinailiаса роsteriorinferior).
В области перехода крыла в тело на внутренней поверхности подвздошной
кости располагается гребневый выступ, образующий дугообразную, или
безымянную, линию (lineaarcuata, s.innominata), которая идет от крестца поперек всей подвздошной кости, спереди переходит на верхний край лонной кости.
Как проводится наружный акушерский поворот
Беременную женщину укладывают на бок. С помощью плавных движений руками врач приподнимает малыша из полости малого таза и старается развернуть так, чтобы направить в сторону таза мамы головку ребёнка, а его ягодичную область расположить выше.
Сама процедура без подготовки занимает не более 5 минут. Для будущей мамы главное в это время – расслабиться, глубоко дышать и обязательно сообщать врачу о любых признаках дискомфорта. При появлении болезненных ощущений или при замедлении сердцебиения малыша, которое фиксируют медики, процедура поворота будет приостановлена или прекращена совсем. Не страшно, если малыша не удалось развернуть с первой попытки, за одну процедуру врач может сделать до 3-х попыток наружного поворота.
По окончании проводится контрольное УЗИ и также не менее 20 минут записывается кардиотокограмма. Если женщину ничего не беспокоит, поворот удался, а до родов ещё остаётся время, то она в тот же день может уйти домой из стационара.
Сегодня врачи акушеры-гинекологи не считают необходимым фиксировать положение малыша в матке после поворота, потому что перевязывание живота беременной женщины различными фиксирующими повязками, как показало время, не влияет на результаты процедуры. Иными словами – если ребёнку суждено развернуться в первоначальное положение, он это всё равно сделает.
Что делать при разрыве плодного пузыря?
РАЗРЫВ плодного пузыря возникает всегда неожиданно и БЕЗ БОЛИ.
При отхождении или подозрении на подтекание околоплодных вод следует ОТМЕТИТЬ ВРЕМЯ случившегося («засечь время»), ПОЛОЖИТЬ между ног чистую ПРОСТЫНЬ, принять горизонтальное положение (ЛЕЧЬ) и ПОЗВОНИТЬ Вашему врачу.
При невозможности обсудить ситуацию с Вашим врачом следует немедленно ВЫЗВАТЬ машину скорой медицинской помощи.
Данный алгоритм действий при разрыве плодного пузыря является единственно правильным, так как через 12 часов вероятность (риск) инфицирования плода и беременной существенно повышается, и возникает необходимость решения вопроса о методе родоразрешения (родов).
Учитывая, что РАЗРЫВ плодного пузыря возникает всегда НЕОЖИДАННО, беременной женщине необходимо постоянно НОСИТЬ с СОБОЙ амбулаторную (обменную) карту, копию паспорта, страхового полиса. МОЖНО иметь электронные КОПИИ обменной карты, паспорта, страхового полиса в ТЕЛЕФОНЕ.
ПРОВЕРЬТЕ наличие номера телефона Вашего врача, номера телефона акушерского стационара и номера телефона скорой медицинской помощи в Вашей телефонной книге (в Вашем телефоне).
При возникновении критической ситуации НЕ НАДЕЙТЕСЬ только на себя — ГРОМКО, думая о ребенке и НЕ СТЕСНЯЯСЬ, обратитесь за помощью к окружающим, предупредив о своей беременности.
Начиная с 24 недель беременности, очень разумно сформировать «ТРЕВОЖНЫЙ ЧЕМОДАНЧИК». Полный список вещей в роддом подробно…
Угроза прерывания беременности, угроза преждевременных родов, излитие околоплодных вод являются противопоказаниями к управлению автомобилем: вызывайте машину скорой медицинской помощи, НЕ РИСКУЙТЕ здоровьем малыша, своей жизнью и благополучием Вашей семьи!