Есть случаи, когда ЭКО – единственная возможность забеременеть и родить здорового ребенка
Первый – когда у женщины отсутствуют обе маточные трубы (их удалили в предыдущих операциях из-за внематочной беременности, тяжелого спаечного или воспалительного процесса). Когда их нет, забеременеть естественным путем невозможно – только ЭКО.
Второй случай – это тяжелый мужской фактор, когда либо со стороны мужчины наблюдается хромосомное нарушение (и, как следствие, нарушение сперматогенеза), либо это поздний возраст, когда стимуляция сперматогенеза ни к чему не приведет, либо гормональные факторы.
Третий случай – генетический. Это значит, что у пары есть тяжелые хромосомные нарушения, которые не мешают им жить, но мешают рожать здоровых детей. В этом случае делается анализ не только на существующие 46 хромосом, определяющих генетический состав эмбриона, но и на изменение в кариотипе, которое для каждой пары может быть решающим. Теоретически такая пара может без вмешательства родить здорового малыша, но вероятность удачи небольшая.
Что предполагает подготовка к ЭКО женщине?
Экстракорпоральное оплодотворение назначают в тех случаях, когда диагностирована женская репродуктивная дисфункция
Подготовка женщины к ЭКО, отзывы о которой отличаются в силу индивидуальных врачебных рекомендаций, предполагает исключение вредных привычек, полноценное питание и внимание к собственному здоровью
Случается так, что ЭКО срабатывает не с первого раза и, в случае, если медицинская ошибка не имела места, можно задуматься о том, что пациентка не соблюдала некоторые предписания .
Первое, о чем требует задуматься подготовка к ЭКО: питание, образ жизни. Постарайтесь стабилизировать вес, если он недостаточен или избыточен. Не прибегайте к диетам, а отдайте предпочтение сбалансированному питанию и полноценному рациону, богатому витаминами, белками, микро- и макроэлементами.
Активность на свежем воздухе станет для вас приятным дополнением к привычному времяпровождению. Вы можете бегать или просто гулять.
Неважно, сколько времени длится подготовка к ЭКО. Разработайте собственный режим дня без длительных ночных посиделок и работы без перерыва
Постарайтесь завершить лечение всех имеющихся заболеваний вирусного, инфекционного и воспалительного характера.
Как проходит подготовка к ЭКО, чтобы получилось с первого раза забеременеть? Любая гормональная терапия назначается только по согласованию с лечащим врачом. Препараты подбираются в индивидуальном порядке и нацелены на конкретные задачи.
Уже сдали все необходимые анализы? Подготовка к ЭКО женщине требует позитивного мышления, уверенности в успехе. Помните, что вера в собственные силы способна многое изменить.
Старайтесь во всем создавать комфортные условия, располагающие к гармоничному восприятию себя и мира.
Роды после ЭКО
Врач может рекомендовать естественные роды в случае неосложненной беременности. Нередки случаи, когда в целом женщина здорова (а причиной ЭКО стал мужской фактор или непроходимость маточных труб), в этой ситуации высока вероятность, что роды можно вести естественным путем.
Однако нужно отметить, что, учитывая более высокий средний возраст пациенток после ЭКО, наличие сопутствующих заболеваний, невынашивание беременности в анамнезе, длительное бесплодие, неоднократные попытки ЭКО, многоплодную беременность в результате ЭКО, родоразрешение, в основном, проводят путем операции кесарева сечения в плановом порядке. Следует отдать предпочтение клинике, специалисты которой имеют опыт наблюдения и родоразрешения пациенток после процедуры ЭКО.
Перенос замороженных эмбрионов
В случае, если после проведения переноса эмбрионов, у супружеской пары остаются лишние эмбрионы хорошего качества, предлагается их заморозить для дальнейшего хранения и последующего переноса после размораживания в случае отсутствия беременности после проведенной попытки ЭКО. Криоконсервация эмбрионов может осуществляться в любом количестве — даже если пара решила заморозить 20 полученных эмбрионов.
Если с первой попытки ЭКО беременность не наступила, через некоторое время можно перенести замороженные эмбрионы. Криоперенос осуществляется также в рамках ОМС.
Криоконсервация эмбрионов и их правильное хранение абсолютно не снижают функции замороженного материала, после разморозки их биологические качества полностью восстанавливаются. Если криоконсервировать эмбрионы и хранить их продолжительное время, а затем применить для искусственного оплодотворения, то шанс забеременеть будет не меньше, чем при традиционном ЭКО.
![]()
За несколько часов до проведения криопереноса эмбриолог в специальной чаше, наполненной жидким азотом, из криохранилища приносит в лабораторию эмбрионы женщины. Для того, чтобы разморозить эмбрион, специалист помещает его в различные среды, отличающиеся составом и температурой. Весь процесс эмбриолог осуществляет при помощи микроскопа. На завершающем этапе эмбрион пересаживается в питательную среду.
![]()
![]()
![]()
После помещения эмбриона в питательную, комфортную для него среду специалист оценивает, насколько хорошо он разморозился.
После криоконсервации внешняя оболочка эмбриона утолщается и поэтому эмбриолог при помощи специального лабораторного микроскопа осуществляет вспомогательный лазерный хетчинг — рассечение лазером блестящей оболочки эмбриона, чтобы ему было легче выбраться и прикрепиться к стенке матки. Такой небольшой надрез оболочки лазером безопасен для самого эмбриона.
![]()
![]()
![]()
![]()
В целом разморозка занимает порядка десяти минут. После оценки процесса разморозки эмбрион помещается в инкубатор в температуру около 37 градусов тепла, где он полностью готовится к переносу в матку, комфортно себя чувствует, так как среда инкубатора максимально приближена к естественным условиям.
Также существует такое понятие как гиперстимуляция яичников после проведения первого этапа ЭКО — стимуляции суперовуляции. В случае возникновения данного осложнения специалисты пунктируют фолликулы, забирают полученное количество яйцеклеток, оплодотворяют их спермой партнера, после чего замораживают. В течение того времени, пока женщина восстанавливается, эмбрионы пребывают в заморозке.
— Если мы при таком осложнении подсадим женщине эмбрион, то яичник будет дальше расти, что приведет к оперативному вмешательству. В этом случае эмбрионы не переносятся осознанно, чтобы не было осложнений, — рассказала завотделением ВРТ Татьяна Холопова. — Эмбрионы замораживаются, пациентка отдыхает, восстанавливается и через несколько менструальных циклов приходит снова к нам. Мы подготавливаем эндометрий и ориентировочно через два месяца после получения эмбрионов переносим их.
Специалист отметила, что наличие в любой клинике репродукции оборудования и возможностей для криоконсервации генетического материала, особенно эмбрионов, очень важно. Это позволяет многим женщинам исключить вероятность осложнений после ЭКО, а также дает возможность сохранить эмбрионы без дальнейшего медикаментозного воздействия в виде самой процедуры ЭКО
Благодаря криоконсервации женщина с одной процедуры оплодотворения яйцеклеток — получения эмбрионов — может производить переносы в течение всего репродуктивного возраста и родить таким образом несколько ребятишек.
Процедура криопереноса безболезненная, проводится без наркоза и организмом переносится значительно легче, чем полностью все этапы экстракорпорального оплодотворения. При этом эмбрионы хорошо переносят криоконсервацию и разморозку, а также могут храниться чуть ли не вечно при соблюдении всех необходимых условий в криохранилище.
Этапы подготовки к ЭКО и их важность
Многие пары стараются подготовиться к предстоящему лечению по максимуму и выясняют абсолютно все детали ожидаемых процедур. В ходе консультации они задают вопросы об этапах подготовки. Одним из актуальных вопросов является, насколько велико влияние прегравидарной подготовки на исход ЭКО? В этом случае сложно переоценить ее, так как такой подход является необходимым. Тщательное и кропотливое планирование алгоритма действий позволяет получить положительный результат.
Многие уточняют, в чем заключается подготовка к крио после неудачного ЭКО? Процедура предполагает криоконсервацию эмбрионов с целью подсадки их в матку спустя некоторый период времени.
Как происходит подготовка к пункции яичников ЭКО в Крыму? Гомеопат может помочь? Гормональная терапия, посредством которой можно регулировать функционирование половых органов, синтезирующих яйцеклетки, должна быть назначена исключительно компетентным специалистом, знакомым не только с историей вашей болезни, но и с результатами анализов. Им должен быть профессиональный репродуктолог.
Врачи клиники «Центр ЭКО» приглашают семейные пары, страдающие от бесплодия, для прохождения лечения. Мы составим индивидуальный график подготовки к ЭКО (в том числе при эндометриозе), поможем пройти все необходимые анализы и обследования, дадим рекомендации по режиму и образу жизни.
Протоколы стимуляции суперовуляции
При экстракорпоральном оплодотворении применяются разные виды протоколов. Следует помнить, что жестких схем лечения нет, для каждого из приведенных ниже протоколов возможны индивидуальные вариации.
«Чистый протокол»
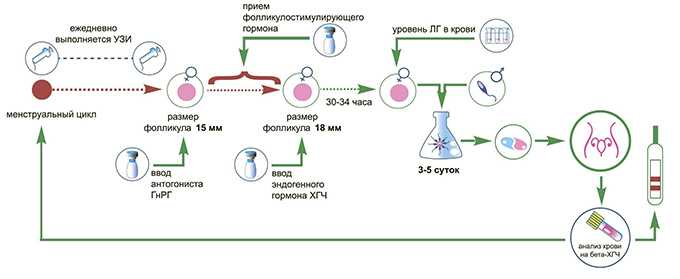
У некоторых женщин применяются схемы стимуляции без блокады гипофиза. Для этого используются только препараты, содержащие ФСГ, например Пурегон Пэн. Такая схема называется «чистой». Ее недостатком является вероятность преждевременной овуляции (разрыва) фолликула еще до пункции, что делает невозможным получение яйцеклеток. При этом протоколе введение стимулирующих препаратов начинается со 2–3 дня менструации, а продолжается 9–14 дней. Ежедневная доза корректируется врачом в зависимости от данных УЗИ, которое выполняется обычно 4–5 раз за весь период стимуляции. Для окончательного созревания фолликулов вводится ХГЧ, например Прегнил, через 35–36 часов производится пункция фолликулов.
«Длинный протокол»
Протокол называется «длинным», потому что, как правило, он начинается с 21–23-го (редко со 2–3-го) дня менструального цикла, предшествующего стимуляции. Чтобы заблокировать гипофиз, первые 5 дней от начала лечения, принимается только агонист. После достижения блокады гипофиза наступает менструация, а со второго — третьего дня от ее начала проводится стимуляция препаратами, содержащими ФСГ, так же, как при «чистой» схеме, но совместно с продолжающимся введением агониста.
«Оптимальный протокол»
При использовании нового антагониста Оргалутрана протокол стимуляции значительно укорачивается, хотя сохраняется выраженная легко обратимая блокады гипофиза. Стимуляция начинается, как при «чистой» схеме, со 2–3 дня менструального цикла путем ежедневного введения препарата, содержащего ФСГ. Затем с 5-го или 6-го дня стимуляции делаются ежедневные инъекции Оргалутрана, однако стимуляция продолжается. Таким образом, «Оптимальный протокол» становится коротким, соответственно эффективным. Комбинация препарата нового покаления Пурегона с Оргалутраном (антагонист) — это:
— сокращение сроков лечения;
— лучшая переносимость инъекций;
— доказанная эффективность.
Благодаря этому совместное использование Пурегона с Оргалутраном можно назвать – « Два слагаемых надежды при лечении бесплодия».
Где сдавать анализы перед ЭКО?
Многие семейные пары, желающий пройти данную процедуру, трудно определяются с выбором места прохождения всех медицинских обследований, необходимых для допуска к ЭКО. Рассмотрим основные варианты, их преимущества и недостатки:
- Репродуктологические центры. Это коммерческие клиники, предлагающие полный спектр услуг пациентам, в том числе все необходимые диагностические обследования. Преимущество такого варианта в том, что все анализы можно сдать в одном месте, там же они будут храниться на протяжении всего ЭКО. Недостаток – обследования проводятся платно и в совокупности их стоимость представляет собой значительную сумму.
- Бюджетные поликлиники. Наиболее доступный в плане цен вариант, так как по крайней мере базовые анализы проводятся бесплатно – их стоимость погашает государство. Недостаток этого варианта в том, что часть обследований в большинстве случаев приходится проводить в другом месте уже за деньги. Кроме того, в некоторых поликлиниках сохраняется такое явление, как очереди, что может серьезно усложнить проведение анализов и получение их результатов, особенно если они нужны срочно.
- Коммерческие лаборатории. Это учреждения, специализирующиеся исключительно на проведении анализов крови и мочи. Преимущество заключается в быстрой обработке и высокой точности результата. Недостаток – невозможность (в большинстве случаев) пройти такие процедуры, как УЗИ, ЭКГ и т. д.
В любом случае, уровень развития государственной и коммерческой медицины в России вообще и в Москве в частности позволяет пройти все необходимые диагностические процедуры в рамках подготовки к ЭКО. Их результаты действительны в течение определенного срока независимо от того, меняете ли вы медицинское учреждение на другое или остаетесь проходить лечение на прежнем месте.
Роды после ЭКО
Любая беременность – и естественная, и искусственная – заканчивается родами. У женщин после ЭКО этот процесс рассматривается врачами как потенциально осложненный, даже если в течение беременности не наблюдалось никаких отклонений. Поэтому пациентку заблаговременно (примерно за 2-3 недели) до предполагаемой даты родов определяют в клинический стационар, чтобы она могла пройти поддерживающую терапию и подготовиться к родам.
Выношенный после ЭКО ребенок может появиться на свет 2 способами:
- Естественным. В этом случае он рождается через половые пути женщины. Такой способ создает повышенную нагрузку на материнский организм во время родов. Поэтому женщинам, прошедшим экстракорпорального оплодотворение, он рекомендуется достаточно редко. Но и прямого запрета нет – просто врач при выборе способа рождения расскажет о возможных рисках, особенно если у женщины имеются какие-либо анатомические нарушения половых органов.
- Через кесарево сечение. Это классический хирургический способ родовспоможения, заключающийся в извлечении ребенка из организма матери через разрез в ее брюшной стенке и матке. Хотя многие женщины боятся такой операции, в ней нет ничего страшного – напротив, она менее болезненна и травматична, чем естественные роды. Как правило, женщинам, забеременевшим в результате ЭКО, рекомендуется именно кесарево сечение, так как их организм по определению менее приспособлен к естественным родам.
Выбор подходящего способа родоразрешения осуществляет врач на основании данных наблюдений за беременной на всем протяжении периода вынашивания. Если состояние ее здоровья позволяет, он может предложить оба варианта пациентке, чтобы она выбрала сама.
Послеродовое восстановление у женщин, прошедших ЭКО, длится столько же, сколько после естественной беременности. Однако, в их случае может потребоваться более пристальное врачебное наблюдение в первые недели, чтобы исключить вероятность осложнений.
Как происходит ЭКО-оплодотворение?
![]()
«Экстракорпоральный» в переводе с латинского означает «вне тела». То есть ЭКО происходит не в организме будущей матери, а в лабораторных условиях или, как говорят в народе, «в пробирке». Процедура может существенно различаться в зависимости от особенностей организмов обоих родителей, их возраста, причины бесплодия и других факторов, но ее общая схема включает следующие этапы:
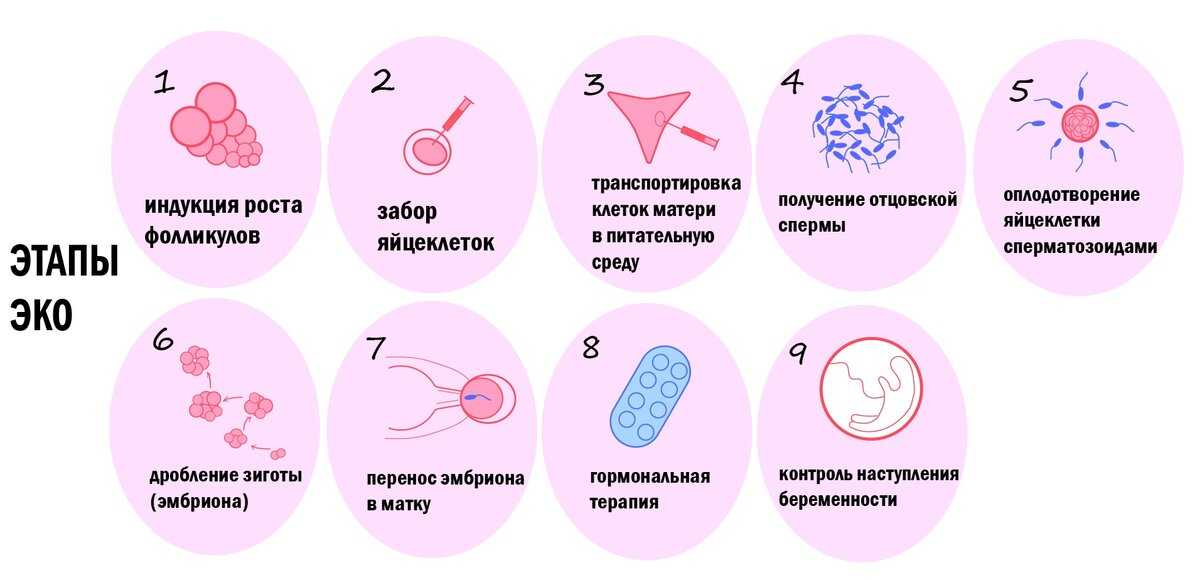
- Подготовку. Задача на этом этапе – определить причины, по которым семейная пара не может иметь детей, а также степень готовности женского организма к нагрузкам, вызываемым экстракорпоральным оплодотворением. Для этого половые партнеры проходят цикл диагностических процедур. Обследования и анализы при ЭКО различаются в зависимости от конкретной ситуации, но «золотой стандарт» включает гинекологический осмотр, лабораторные исследования мочи и крови (на гормоны, инфекции, резус-фактор и т. д.), мазка из влагалища и/или цервикального канала, УЗИ, электрокардиограмму (ЭКГ), спермограмму (для мужчин). По результатам диагностики врач определяет причины бесплодия, наиболее эффективную стратегию ее преодоления и другие аспекты будущего искусственного оплодотворения.
- Стимуляцию яичников. При естественной беременности оплодотворяется 1-2 яйцеклетки – именно столько выделяют яичники женщины во время ежемесячной овуляции. Чтобы максимизировать шансы на успешное зачатие при лечении бесплодия методов ЭКО, необходимо увеличить их количество за 1 менструальный цикл. Для этого женщине назначается курс гормональных препаратов, которые ускоряют развитие фолликулов в яичниках. Продолжительность стимуляции, виды лекарств выбираются врачом с учетом общего состояния пациентки, чувствительности ее организма к гормонам и т. д.
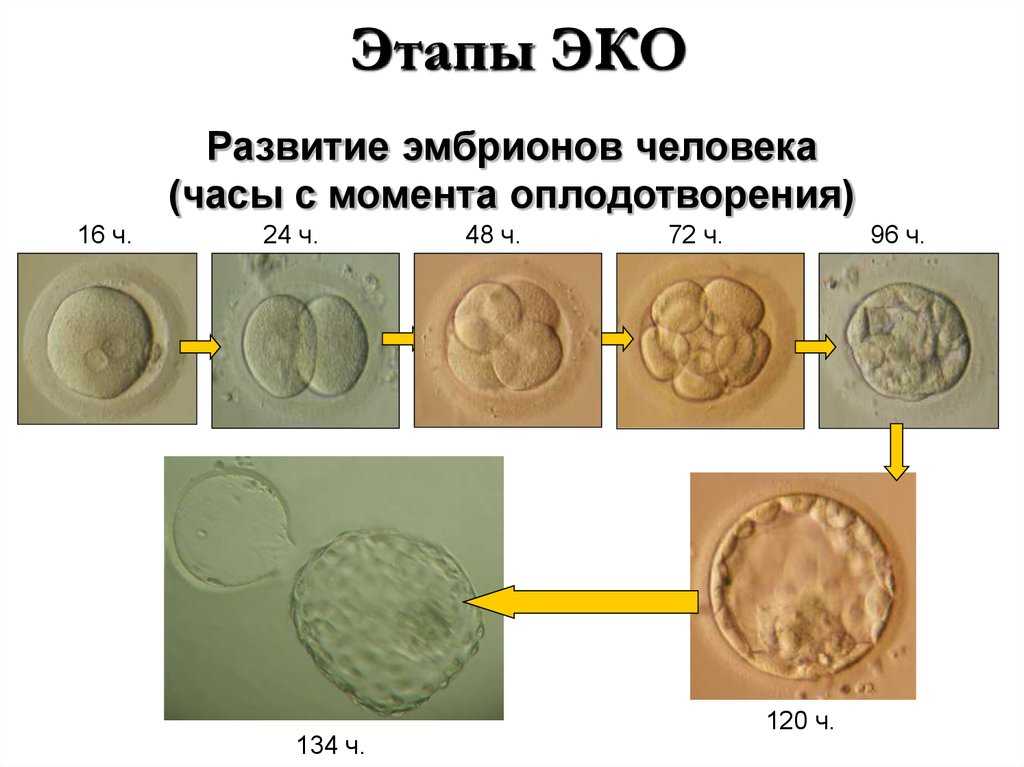
- Пункцию и культивирование. После созревания достаточного количества яйцеклеток в яичниках их извлекают с помощью специальной иглы с катетером. Ее вводят во влагалище, прокалывают заднюю стенку и каждый из фолликулов, содержимое которых вместе с созревшими ооцитами откачивается в специальный контейнер. Полученный генетический материал отдается на проверку, после чего в специальном инкубаторе яйцеклетки смешиваются с заранее подготовленной спермой полового партнера пациентки или донора. Оплодотворенные при ЭКО яйцеклетки проходят дополнительный отбор, а самые жизнеспособные в инкубаторе развиваются до стадии бластоцисты в течение 5-6 дней.
- Пересадку эмбрионов. Развившиеся до нужной стадии зародыши пересаживаются в матку пациентки с помощью катетера через естественные половые пути. Как правило, за одну попутку подсаживаются 1-2 эмбриона, чтобы избежать много плодной беременности. После пересадки пациентке назначается поддерживающая гормональная терапия, призванная повысить шансы на успешную имплантацию зародышей.
После ЭКО пациентка также проходит курс диагностических обследований, цель которых – установление факта успешного зачатия, а также профилактика возможных осложнений. В частности, проводится анализ крови на ХГЧ, являющийся одним из основных показателей беременности, ультразвуковое исследование, а также коагулограмма для оценки фактора свертываемости крови, который у женщин после экстракорпорального оплодотворения повышен из-за гормональной терапии.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Диагноз «бесплодие»
Считается, что в случае регулярной половой жизни без применения контрацепции беременность у пары репродуктивного возраста должна наступить в течение года. Если же этого не происходит, то паре, все-таки желающей иметь детей, стоит обратиться к акушеру-гинекологу. Женщинам, перешагнувшим рубеж в 35 лет, рекомендуется пройти обследование для выяснения причин бесплодия уже спустя полгода безрезультатных попыток.
— Однозначно паре, которая в течение года регулярно живет половой жизнью, не предохраняясь, и не беременеет, участковым врачом в консультации ставится диагноз «бесплодие», — рассказывает и.о. главного врача областного перинатального центра Игорь Степанов. — Диагноз поставить просто, а вот выяснить причину и назначить правильное лечение — сложная задача и проблема. Бесплодие может быть первичным, если ни одной беременности до этого не было, или вторичным, если были беременности с различными исходами (роды, аборты, внематочные беременности, замершие, выкидыши).
На протяжении продолжительного времени считалось, что бесплодие — это в большей степени женское заболевание. В последние же годы в структуре причин бесплодия у супружеских пар почти 50 % составляет мужской фактор.
Суть метода ЭКО
![]()
У всех раздельнополых видов живых существ на нашей планете оплодотворение представляет собой слияние двух половых клеток (сперматозоида и яйцеклетки) с образованием зародыша, который затем развивается в полноценный живой организм. У человека этот процесс в норме происходит при половом акте, в результате которого сперма попадает в маточную полость женщины.
Однако, у некоторых людей зачатие невозможно из-за анатомических нарушений половых органов, сексуальной дисфункции, низкого качества половых клеток, гормональных расстройств, индивидуальной несовместимости генетического материала и по иным причинам. В таких случаях назначается метод ЭКО (экстракорпорального оплодотворения), который заключается в следующих процедурах:
- Отбор генетического материала. Женщинам предварительно проводится гормональная стимуляция яичников для увеличения числа созревших яйцеклеток в 1 менструальном цикле, после чего проводится их пункция. У мужчин извлечение генетического материала осуществляется естественным путем или (при патологиях половых органов) через прокол семенных желез или канатиков. Отобранные у обоих родителей половые клетки проходят тщательную проверку и выборку наиболее жизнеспособных из них.
- Оплодотворение. Отобранные яйцеклетки помещаются в инкубатор, где поддерживаются оптимальные условия для зачатия. Затем к ним примешивается подготовленная (очищенная и концентрированная) сперма, после чего происходит оплодотворение. Полученные в результате зиготы в течение 5-6 дней культивируются в инкубаторе до стадии бластоцисты – это повышает вероятность их успешной имплантации.
- Перенос. На этом этапе наиболее жизнеспособные эмбрионы переносятся в матку женщины для дальнейшего вынашивания. Как правило, переносятся не более 1-2 зародышей, так как при их большем количестве возрастает риск многоплодной беременности. Оставшиеся после переноса эмбрионы криоконсервируются (замораживаются) для повторных попыток ЭКО или в качестве донорского материала для других пациенток с бесплодием. Для повышения вероятности успешной имплантации женщине назначается курс поддерживающей гормональной терапии.
Главным отличием экстракорпорального оплодотворения от естественного заключается в том, что оно осуществляется вне организма женщины и представляет собой контролируемый процесс. Также необходимо процедуры ЭКО и искусственной инсеминации – последняя выполняется путем переноса отобранной и подготовленной спермы в матку женщины с помощью катетера. В этом случае само оплодотворение происходит в женском организме.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу