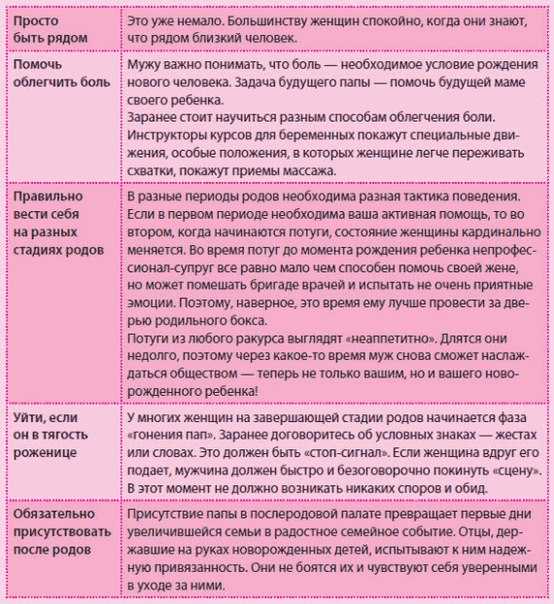
Почему и как развиваются гестозы?
Медики выделяют множество причин для развития гестозов, но на сегодня точно не выяснено прямое влияние какого-либо одного конкретного фактора. В связи с этим было выдвинуто несколько теорий происхождения гестозов.
По одной из версий гестозы возникают как нарушение связи между корой головного мозга и подкорковыми образованиями, что вызывает нарушения тонуса сосудов и приводит к нарушениям кровообращения, подъему давления и проблемам в органах.
Другие специалисты придают важное значение в развитии гестозов нарушениям в гормональном обмене и влиянии его на жизненно важные органы. Также отводится роль и иммунологическим конфликтам между телом матери и плода, и как бы отторжению ребенка материнским организмом
Многие также уверены в роли наследственности в развитии гестоза. У большинства же ученых сформировалось мнение о том, что нет единого механизма в развитии гестоза, и происходит взаимодействие сразу нескольких факторов в развитии данной патологии.
При развитии гестоза происходит выраженный спазм мелких сосудов во всех органах и тканях, что приводит к расстройствам в их работе. Как результат спазма мелких сосудов происходит резкое повышение артериального давления. При гестозе также происходит повреждение внутренней стенки сосудов (эндотелия), что нарушает в нем образование особых веществ, которые помогают сосудам находиться в тонусе, и веществ, которые влияют на свертывание крови. В результате страдает кровообращение и вязкость крови, из-за чего также повышается давление и страдает работа почек. Страдает и питание плода, к нему притекает меньше крови, чем необходимо.
Сосуды становятся более проницаемыми для жидкости, и тогда жидкая часть плазмы крови уходит в ткани, что вызывает отеки. Почки не справляются с выведением лишней воды, начинают давать сбои, и пропускают белок в мочу. Потери белка только усиливают отеки. Все проблемы одна за другой в организме женщины нарастают как снежный ком, страдают мозг и все внутренние органы, возникают судороги. При судорогах и коме серьезно страдает плацента и плод.
Эфирные масла при родах
За неделю до предполагаемых родов можно делать массаж и принимать ванны с маслами жасмина и лаванды. Эти процедуры помогают подготовиться к родам, так как способствуют расслаблению мышц матки.
Таблица использования эфирных масел при родах
| Название масла | Период беремен-ности | Применение | Дозы | Способы |
|---|---|---|---|---|
| Роза | во время схваток | улучшает кровообращение | 4к на 30 мл базового масла | массаж |
| Нероли | при схватках | помогает появлению ритмичного дыхания | 1-2 к | на салфетку или распылитель |
| Лаванда | за неделю до родов, и во время родов | снимает нервное напряжение, действует болеутоляюще, успокаивает, усиливает сокращения матки | 2-3 капли в распылитель или на лампу; мокрой губкой с 1-2 каплями | аромати-зировать воздух, протирать лицо при жаре |
| Жасмин | за неделю до родов, и сразу после родов | обезболивает, тонизирует матку, уменьшает длительность родов, помогает удалить послед | 2-3 капли | массаж, компресс на низ живота сразу после родов |
| Герань | при схватках | улучшает кровообращение и дыхание | 1-2 к | аромати-зация воздуха |
| Иланг-иланг | успокаивает, снижает давление | 1-2 к | аромати-зация воздуха |
Рекомендации для второго триместра беременности
Большинство рекомендаций носят универсальный характер для всех триместров, например, отказ от вредных привычек, сон на протяжении 8-9 часов и полноценное питание. Но есть несколько важных советов, которые касаются именно второго триместра.
Следует спать только на боку и использовать специальную подушку для беременных.
С 24-й недели желательно начать носить бандаж, это поможет снизить нагрузку на позвоночный столб.
Избегайте контактов с заболевшими, простуженными. Если второй триместр приходится на «сезон простуд», постарайтесь меньше бывать в местах скопления людей.
Принимайте витаминно-минеральные комплексы, даже если вы не делали этого раньше. Именно сейчас в несколько возрастает потребность в витаминах и минералах, особенно в железе, а также в омега-3 ПНЖК, которые нужны для формирования и правильного развития мозга, нервной и иммунной систем ребенка.
Перейдите на правильное питание. Второй триместр – время активного роста плода, сейчас неуместны диеты, голодания
Но важно и не увлекаться фастфудом, следить, чтобы в меню было достаточно белков и сезонных овощей и фруктов.
Что делать, если у Вас длительный, непроходящий насморк?
Не откладывайте свой визит в специализированную ЛОР клинику или ЛОР кабинет к врачу оториноларингологу. В Москве это можно сделать в ЛОР клинике номер 1. И тем более не занимайтесь самолечением, помня о высоком риске развития у Вас медикаментозного ринита. Чем дольше Вы пытаетесь справиться с симптомами самостоятельно, тем сложнее будет восстановить носовое дыхание безоперационными методами, в связи с тем, что отек уже перерастает в истинную гипертрофию (разрастание ткани носовых раковин, не способное к сокращению).
Для диагностики вазомоторного ринита в ЛОР клинике №1 применяется эндоскопический осмотр ЛОР органов, Ультразвуковое исследование придаточных пазух носа, лабораторные методы исследования, а также при необходимости возможны консультации врача аллерголога-иммунолога, гастроэнтеролога, эндокринолога, чего в большинстве случаев достаточно для постановки диагноза.
Очень важно, чтобы ЛОР клиника была достаточно оснащена физиотерапевтическими методами лечения для того, чтобы помочь безоперациоенно максимально снять отек и заложенность, уменьшить слизеобразование. Наиболее эффективной для лечения вазомоторного ринита является УЗОЛ-терапия – безболезненный метод орошения слизистых оболочек полости носа лекарственным раствором, с одновременным озвучиванием ультразвуком
Действие ультразвука наиболее эффективно для снятия отека и снижения слизеобразования. Курс процедур 10-15, обычно уже на 3-5 процедуру пациент чувствует значительное улучшение, после проведения курса терапии перестает пользоваться сосудосуживающими каплями, начинает свободно дышать носом не только днем, но и во время сна. Кроме УЗОЛ-терапии в лечении применяется фотохромотерапия, лазеротерапия, электрофорез лекарственных растворов, магнитотерапия. У 90-95% пациентов на фоне лечения восстанавливается носовое дыхание, уходят общие симптомы (снижение активности, утомляемость), нормализуется ночной сон
Наиболее эффективной для лечения вазомоторного ринита является УЗОЛ-терапия – безболезненный метод орошения слизистых оболочек полости носа лекарственным раствором, с одновременным озвучиванием ультразвуком. Действие ультразвука наиболее эффективно для снятия отека и снижения слизеобразования. Курс процедур 10-15, обычно уже на 3-5 процедуру пациент чувствует значительное улучшение, после проведения курса терапии перестает пользоваться сосудосуживающими каплями, начинает свободно дышать носом не только днем, но и во время сна. Кроме УЗОЛ-терапии в лечении применяется фотохромотерапия, лазеротерапия, электрофорез лекарственных растворов, магнитотерапия. У 90-95% пациентов на фоне лечения восстанавливается носовое дыхание, уходят общие симптомы (снижение активности, утомляемость), нормализуется ночной сон.
При неэффективности консервативного лечения, в ЛОР клинике№1 проводят малоинвазивное оперативное вмешательство: подслизистую вазотомию нижних носовых раковин электрохирургическим методом. При этом происходит значительное сокращение нижних носовых раковин в размере, освобождение общих носовых ходов, что дает свободу носовому дыханию. Именно подслизистая вазотомия является наиболее предпочтительным из хирургических вмешательств, так как практически не имеет осложнений, очень легко переносится, производится под местным обезболиванием и не нуждается в последующем тампонировании носовой полости (которая необходима при обычных оперативных вмешательствах), поэтому не требует какого-либо восстановительного периода.
Если у Вас непроходящая проблема с заложенностью носа и насморк, не откладывайте, обратитесь за помощью к врачу оториноларнгологу и Вы убедитесь насколько меняется качество жизни, работоспособность и Ваше настроение, когда эта проблема решается.
Голосуйте за свободу носового дыхания!
Магний, цинк, Омега-6 и Омега-3 (рыбий жир)
Недостаток магния и цинка способен привести к преждевременной отслойке плаценты, выкидышу, замедлению роста, появлению врожденных пороков органов и систем.
Полиненасыщенные жирные кислоты необходимы для формирования нервной и иммунной систем ребенка, защиты от аномалий развития головного мозга плода, для предотвращения преждевременных родов. Эти активные вещества содержатся в растительных маслах, орехах, семечках подсолнечника, жирной морской рыбе и морепродуктах. Поэтому названные продукты рекомендуется употреблять при планировании беременности. Масло примулы вечерней также содержит незаменимые полиненасыщенные Омега-6 жирные кислоты – линолевая и гамма-линоленовая. Масло примулы вечерней способствует нормализации менструального цикла, борется с воспалительными процессами наравне с антибиотиками, улучшает состояние иммунной системы женщины, а также обладает антиоксидантными свойствами. Однако нужно учитывать, что в период беременности любые БАДы (в том числе – масло примулы вечерней) запрещены к употреблению. Если же вы решите принимать масло на этапе планирования, на всякий случай сообщите об этом вашему врачу.
Обследования во втором триместре беременности
На втором триместре беременности также следует пройти некоторые исследования, чтобы исключить патологию плода и вовремя начать лечение при необходимости. Особенности второго триместра беременности определяют перечень необходимых исследований и консультаций.
На сроке 14–20 недель обязательно проводится скрининговое исследование на предмет хромосомных патологий. По их результатам оценивается риск рождения ребенка со следующими заболеваниями:
- синдром Дауна;
- синдром Эдвардса;
- трисомия и т. д.
Обязательным является и УЗИ-исследование. Оно позволяет оценить гармоничность развития плода. Дополнительно врач оценивает частоту сердечных сокращений будущего малыша, его положение, длину пуповины.
Также проводят общий и биохимический анализы крови. Первый позволяет оценить уровень гемоглобина матери, так как анемия в период беременности не редкость. При проведении биохимии особенно важные следующие показатели:
- альфа-фетопротеин (АФП);
- ХГЧ;
- свободный эстриол.
Что делать во втором триместре беременности, если есть отклонения в анализах, обязательно подскажет врач акушер-гинеколог.
Симптомы второго триместра беременности
В этот период матка активно увеличивается в размерах. Если на 13-й неделе она только начинает выходить из полости малого таза, то к 27-й занимает до 70 % брюшной полости. Это и становится одной из самых частых причин дискомфорта будущей мамы: ее органы не привыкли к такому соседству.
Во многом самочувствие женщины во втором триместре зависит от образа жизни. Правильное сбалансированное питание позволяет избежать проблем с желудочно-кишечным трактом. И хотя органы ЖКТ начинают сдвигаться под воздействием увеличенной матки, ее размеры недостаточно велики для того, чтобы вызывать запоры, тошноту и диарею.
Постепенно уменьшается влияние прогестерона: проходит заложенность носа, становятся реже позывы к мочеиспусканию. Дело в том, что гормональный фон стабилизируется, плод и матка еще не достигли таких размеров, чтобы вызывать сдавление, а значит, количество мочеиспусканий должно прийти в норму. Если частые позывы в туалет сохраняются во втором триместре, следует пройти обследование и исключить воспаление мочевого пузыря – цистит.
С 13-й недели увеличивается объем циркулирующей крови в организме женщины. В этот период очень высок риск анемии, поэтому самое время поддержать уровень железа в организме, например, при помощи комплекса Прегнотон Мама.
Нарастающий объем жидкости провоцирует снижение артериального давления. К концу 27-й недели организм адаптируется, цифры на тонометре возвращаются к привычным значениям.
Рост матки может спровоцировать появление незначительных болевых ощущений в области поясницы и нижней части живота. Это связано с натяжением связок, которые поддерживают матку. Увеличение молочных желез может вызывать незначительный дискомфорт в грудном отделе позвоночника. Ближе к середине триместра у женщины смещается центр тяжести, поэтому может теряться координация в движениях, особенно при подъеме и спуске по лестнице, при наклонах.
Как правило, сон становится более беспокойным. Ведь теперь нужно спать на боку. Решить проблему помогают подушки для беременных.
В каких случаях врач может назначить спринцевания беременным?
Во время беременности спринцевания применяются только по назначению врача и проводятся согласно всем указаниям, которые он дает будущей маме. Ниже мы перечислим самые распространенные ситуации и заболевания, при которых может быть рекомендована данная процедура.
Санация родовых путей
Перед появлением на свет малыша важно провести грамотную санацию родовых путей. Эта процедура необходима для минимизации риска инфицирования ребенка во время родов и для предупреждения осложнений у его мамы
Раствор для спринцевания должен обладать противомикробным и противовоспалительным действием. Противомикробная активность препарата позволит устранить возбудителей инфекционных заболеваний, потенциально опасных для здоровья мамы и малыша. Кроме того, это предупредит распространение инфекции со слизистой влагалища выше – на шейку матки и саму матку. Противовоспалительное действие может помочь устранить зуд, раздражение и другие неприятные симптомы, а также защитит слизистую от микроповреждений, неизбежных при воспалительных процессах.
Бактериальный вагиноз. Спринцевание при беременности на ранних сроках может быть назначено в связи с негативными изменениями в микрофлоре влагалища. В этом случае у будущей мамы появляются симптомы раздражения слизистой, а выделения могут стать обильными и/или приобрести неприятный запах
Для спринцевания при бактериальном вагинозе важно использовать средства, которые активны по отношению к болезнетворным микроорганизмам, но при этом не оказывают влияния на полезных представителей микрофлоры
Вульвовагиниты. Воспаление слизистой оболочки вульвы и влагалища при беременности развивается под влиянием болезнетворных микроорганизмов
В этом случае важно, чтобы раствор для спринцевания обладал одновременно противомикробным и противовоспалительным действием. Таким образом он устранит как инфекцию, так и воспаление, а также симптомы, обусловленные воспалением
Вне зависимости от того, по какой причине будущей маме рекомендованы спринцевания – от молочницы, для санации родовых путей или по другим показаниям, – важно учитывать, чтобы лекарственный препарат был разрешен для применения у беременных. Это позволит исключить риск для малыша и для течения беременности
Какие масла нельзя применять беременным?
Не следует применять при беременности масла: ангелики, анисового семени, базилика, гвоздики, душицы обыкновенной, жасмина, иссопа, камфоры, кедра атласского, коричного дерева, майорана, мелиссы, мирры, можжевельника, мяты болотной, петрушки, эстрагона, розмарина, тимьяна, фенхеля обыкновенного, чабера, шалфея мускатного.
Нельзя применять сильно токсичные (ядовитые) масла − аира, арники, туи, руты, лавра американского, полыни кустарниковой, мяты болотной, можжевельника казачьего, горчицы, хрена, пижмы, полыни, горького миндаля.
При беременности, втечение первых 4-х месяцев, необходимо избегать масел, регулирующих менструальный цикл и повышающих тонус матки, что может привести к угрозе выкидыша. К таким относятся масла: розы, лаванды (в больших дозах), ромашки, герани, мяты, розмарина, фенхеля, кипариса, чайного дерева.
Начиная с 5-го месяца беременности эти масла (см. таблицу) можно использовать в 1-1,5% растворе для массажа, а для ванн − не более 3-4 капель. Если в прошлом были выкидыши, то применять эти масла нельзя втечение всего периода беременности.
Принципы лечения раннего токсикоза
Даже при легком течении раннего токсикоза беременных лечащий врач обязательно назначит ряд анализов – общий анализ крови, общий анализ мочи, биохимический анализ крови, гемостазиограмму. Это необходимо для контроля состояния беременной женщины и для своевременного назначения медикаментозных средств для коррекции возникающих в организме изменений.
При неэффективности немедикаментозных средств доктор назначает лекарства, которые помогают бороться с токсикозом. В первую очередь это растительные успокоительные средства, гомеопатические лекарства от тошноты, препараты витамина В6, противорвотные лекарства.
Если, несмотря на всю проводимую терапию, рвота усиливается, доктор обнаруживает изменения в анализах крови и мочи, а масса тела продолжает прогрессивно снижаться, показана госпитализация в стационар.
В стационаре проводится внутривенное вливание лекарств, которые восстанавливают потерянную организмом жидкость, микроэлементы и белки. В сутки беременная получает не менее 2-2,5 литров жидкости внутривенно.
Для улучшения кровотока через плаценту и улучшения поступления кислорода к плоду может назначаться оксигенотерапия — вдыхание кислородно-воздушной смеси в течение 20-30 минут дважды в день.
Чаще всего явления токсикоза постепенно уменьшаются к 12 – 13 неделям беременности.