Признаки недостаточной лактации
Для оценки адекватности лактации необходим тщательный анализ поведения ребенка, частоты мочеиспусканий, характера стула. Вероятными признаками недостаточной лактации являются:
- крик и беспокойство ребенка в процессе или сразу после кормления;
- необходимость частого прикладывания к груди;
- длительное кормление, при котором ребенок совершает много сосательных движений при отсутствии глотательных;
- ощущение матерью быстрого полного опорожнения грудных желез при активном сосании ребенка, при сцеживании после кормлений молока нет;
- беспокойный сон, частый плач, «голодный» крик;
- низкий темп прибавки массы тела малыша;
- редкий стул и мочеиспускание*.
![]()
Альтернативные способы стимуляции родов
Танцы и музыка
Танец для беременных очень рекомендуется по многим причинам. Исполняйте его ежедневно, предпочтительно без стесняющей одежды, с шарфом вокруг бедер. Танцуйте в одиночестве в своей комнате под любую мелодию, приятную для вас и вашего ребенка, по крайней мере 30-40 минут. Музыка не должна быть грубой и жесткой, нужно стараться избегать резких движений и прыжков.
Краниосакральная терапия
Краниосакральная терапия
Краниосакральная терапия улучшает циркуляцию сосудов головного мозга, снимает головную боль, восстанавливает подвижность костей таза, крестца и суставов позвоночника, уменьшает напряжение мозговых мембран, нормализует функцию нервов и т.д..Этот терапевтический метод идеально подходит для беременных. Этот метод можно и нужно использовать когда появление ребенка на свет начинает запаздывать.
Краниосакральная терапия часто оказывается средством транспортировки энергии, запускающей процесс родов. После применения краниосакральной терапии часто происходят быстрые естественные роды.
Гомеопатия
Если вы знаете хорошего гомеопата, стоит обратиться к нему, потому что гомеопатия может подготовить женщину к родам и преодолеть трудности естественного процесса родоразрешения. Но не стоит обращаться к первому попавшемуся гомеопату, которого вы не знаете.
Ходьба
Во время долгой ходьбы ребенок давит на шейку матки, что и заставляет ее начать раскрываться. Этот метод работает только в том случае, если шейка матки уже начала сглаживаться в преддверии родов.
Иглоукалывание (акупунктура)
Мы мало что знаем об иглоукалывании, однако этот эффективный метод традиционной китайской медицины, подходит для переношенной беременности и часто рекомендуется специалистами. Иглоукалывание всегда должен выполнять специалист, например, в центре традиционной китайской медицины. Если ребенок готов к появлению на свет, роды начнутся в течение 24 часов.
Массаж
Еще одним эффективным способом обезболивания родов без медикаментов является массаж. Стимулируя во время схваток определенные точки и зоны на теле, будущая мама может самостоятельно регулировать болевой импульс, снижая уровень боли и расслабляясь.
Самой известной массажной зоной является поясница, а точнее – крестцовая область. Стимулируя во время схватки крестцовую зону (нижняя часть спины посередине), роженица блокирует передачу нервного импульса, снижая таким образом болевые ощущения. Массаж можно осуществлять как одной, так и двумя руками, массируя зону подушечками и костяшками пальцев, основанием кулака или основанием ладони. Движения во время массажа могут быть поглаживающими или надавливающими, можно похлопывать, пощипывать и даже легонько постукивать область воздействия.
Во время схватки можно стимулировать выступы тазовых костей по бокам от живота. На эти косточки следует воздействовать так же, как и на крестцовую зону.
Общие осложнения при индукции родов
- Гиперстимуляция матки, что проявляется сильными схватками, нарушением их ритма и приводит к увеличению риска разрыва матки.
- Отслойка плаценты может возникнуть как результат гиперстимуляции, в особенности при целом плодном пузыре.
- Повышение уровня билирубина в крови новорожденного, развитие желтухи.
- Выпадение петель пуповины и риск острой гипоксии плода.
И все же следует отметить, что несмотря на возможность осложнений, индуцированые роды менее опасны для матери и ребенка, чем промедление в ситуациях, требующих срочного родоразрешения.
Что касается планируемых родов, многие врачи против вмешательства в природу, и скорее всего это наиболее оправданный подход.Подробнее на Medkrug.RU:http://www.medkrug.ru/article/show/inducirovannye_ili_vyzvannye_rody
Противопоказания к применению геля для стимуляции
В каких же случаях врач предпочитает отказаться от применения геля для стимуляции родов?
В первую очередь, если существуют определенные риски для здоровья матери и плода:
- развитие гипоксии (кислородного голодания) у плода;
- развитие аспирационного синдрома (если существует риск попадания геля в дыхательные пути плода).
Противопоказаниями для введения геля являются следующие состояния:
- узкий таз (анатомическое сужение таза) у беременной, а именно — нессответствие размеров головки плода параметрам таза: это явление наблюдается примерно у 3% женщин;
- если положение плода в матке не является нормой;
- при кардиологических нарушениях у плода;
- если использование основных компонентов геля опасно для здоровья будущей матери.
Может ли проблема “рассосаться” самостоятельно
Ответ на этот вопрос неоднозначен. Все зависит от ряда моментов:
- во-первых, от того, естественным или искусственным (кесарево сечение) было родоразрешение: при естественном сроки куда быстрее;
- от возраста мамочки: чем моложе, тем быстрее происходит восстановление;
- от того, какие по счету роды: после первых процесс восстановления практически идеален, но со вторыми и третьими он требует все больших и больших усилий;
- имеет значение послеродовый метаболизм, чем он интенсивнее, тем быстрее можно избавиться от жировых отложений;
- наконец, наследственность играет свою роль: конституция и структура кожи напрямую влияют на скорость реабилитации.
Надо отметить, что грудное вскармливание тоже вносит свою лепту в восстановление после родов: с каждым кормлением матка уменьшается в размере, а правильная диета помогает естественному похудению. Остальное зависит от настойчивости и желания женщины вернуться к прежним формам.
Лактационные кризы
Это важно!
По статистике, большинство мам сталкиваются с «лактационными кризами», под которыми понимается временное уменьшение количества молока (без видимой причины). Поэтому вопрос о повышении лактации актуален для 80 % матерей на грудном вскармливании.
В основе лактационных кризов лежат особенности гормональной регуляции лактации. Кризы возникают на 3–6-й неделях, 3, 4, 7, 8-м месяцах лактации. Их продолжительность составляет в среднем 3–4 дня. Чтобы пройти кризы, достаточно чаще прикладывать ребенка к груди и кормить из обеих молочных желез. Также нужно обеспечить отдых и покой матери, разнообразное и полноценное питание, потребление продуктов лактогонного действия, питье напитков с содержанием лактогонных препаратов или трав за 15–20 минут для кормления*.
Рацион кормящих матерей
В период кормления грудью у мамы возрастает потребность в питательных веществах. Поэтому необходимо обеспечивать полноценный рацион: количество белков должно увеличиться до 120 г в сутки, жиров — 100–120 г, углеводов — 450–500 г. Калорийность рациона повышается до 3200–3500 ккал. Кормящей матери следует принимать пищу 5–6 раз в день, желательно незадолго до кормления ребенка, чтобы увеличить количество молока****.
Продукты для повышения лактации
Для стимуляции выработки грудного молока кормящая мама может включить в свой рацион специальные продукты, например «Лактамил». Он содержит комплекс специальных трав, дающих лактогонный эффект: тмин, крапиву, анис, фенхель. «Лактамил» содержит не только травы, но и молочный белок, жирные кислоты, пищевые волокна, комплекс витаминов, микроэлементы. Их сочетание может способствовать быстрому восстановлению после родов, увеличению количества и качества грудного молока. В отличие от народных рецептов и домашних «травяных сборов» продукты для лактации проходят клинические испытания и имеют точную дозировку лекарственных растений.
![]()
Народные средства для увеличения лактации
Существует множество народных рецептов по увеличению лактации. Но всегда стоит помнить: то, что помогло одной маме, может не помочь или даже навредить другой. Ниже мы приводим несколько рецептов, которые могут вызвать повышение лактации. Перед применением обязательно проконсультируйтесь с врачом, ведь все травы содержат эфирные масла со стимулирующей функцией и биологически активные компоненты с гормоноподобным действием.
Настой плодов фенхеля, семян укропа и аниса
Смешайте 1 к 1 семена аниса, плоды фенхеля и семена укропа. 1 чайную ложку получившейся смеси залейте стаканом кипятка и дайте настояться 10–15 минут. Принимайте 3 чашки в сутки.
Настой из тмина, хмеля, листьев крапивы глухой, семян укропа
Смешать 20 г хмеля, по 25 г семян укропа и тмина и сушеных листьев крапивы. Взять из смеси 30–40 г, развести 1 л горячей воды и настоять 10 минут. Принимать по 50 мл до или во время еды.
Настой из семян аниса
2 чайных ложки семян аниса залить стаканом горячей воды и настаивать в течение часа. Принимать по 2 столовые ложки 2–3 раза в день.
Соблюдение основных принципов грудного вскармливания и позитивный настрой могут помочь маме как повысить лактацию, так и справиться с кризами, поддержать грудное вскармливание длительный период. Рекомендуем всем мамам воспользоваться консультацией специалиста по грудному вскармливанию.
Кушалиева Ксения, врач-педиатр, специалист по грудному вскармливанию
https://vk.com/video_ext.php
Ссылки на источники
* Национальная программа оптимизации вскармливания детей первого года жизни в Российской Федерации, https://xn--b1aaisgq1jga.xn--p1ai/Files/RussiaGuid/Programma2019.pdf.
** Факторы, влияющие на лактацию. М. В. Гмошинская, НИИ питания РАМН, https://cyberleninka.ru/article/n/faktory-vliyayuschie-na-laktatsiyu.
*** Статья. JPeds. Долгосрочные последствия грудного вскармливания для психического здоровья детей и подростков, Wendy H. Oddy, PhD, Garth E. Kendall, PhD, Jianghong Li, PhD, Peter Jacoby, MSc, Monique Robinson, BA (Hons) Psych, Nicholas H. de Klerk, PhD, Sven R. Silburn, MSc, Stephen R. Zubrick, PhD, Louis I. Landau, MD, and Fiona J. Stanley, MD http://gvinfo.ru/node/156.
**** Книга о вкусной и здоровой пище/Под общ. редакцией д-ра технических наук, проф. И. М Скурихина, М.: Агропромиздат, 1992.
***** Ребенок и уход за ним. Б. Спок — М.: РУССЛИТ. 1991.
(37
оценок; рейтинг статьи 4.6)
Чтобы облегчить боль
Ослабить боль поможет точечный массаж поясницы. Найдите у себя на пояснице наружные углы крестцового ромба и сжатыми кулаками помассируйте эти точки.
Следите за частотой и продолжительностью схваток и при их ослаблении или резком усилении немедленно сообщайте об этом врачу. При сильных болях можно попросить ввести обезболивающее средство, однако следует помнить, что слишком часто принимать лекарство не стоит, это чревато наркотической депрессией новорожденного и снижением его адаптационных способностей.
Если раскрытие шейки матки стало причиной рефлекторной рвоты, полощите полость рта водой и затем выпивайте несколько глотков, чтобы восполнить потерю жидкости. Не пейте много, это может спровоцировать рецидив рвоты.
Противопоказания к стимуляции родов
Но, как для любого врачебного вмешательства, для стимуляции родовой деятельности есть свои противопоказания. Медицинское стимулирование не выполняется, если:
- Размер малого таза женщины меньше, чем размер головы плода. Поскольку существует вероятность того, что ребенок застрянет в родовых путях.
- Наличие рубцов на матке. Стимуляция родов не проводится, поскольку это может привести к разрыву по старому рубцу.
- Расположение плода. При боковом (поперечном) предлежании, в общем если плод не находится в головном предлежании, стимуляция не проводится.
- Неудовлетворительное состояние плода и противопоказания к стимуляции родов со стороны беременной. В случае невозможности естественного родоразрешения выполняются операции кесарева сечения.
Как правило, стимуляция родов применяется в исключительных случаях, после взвешенного медицинского решения, поскольку любое вмешательство в естественный физиологический процесс не желательно. Однако, если врачи настаивают на стимуляции, при отсутствии у вас противопоказаний к ней, стоит все таки довериться к врачу или же прибегнуть к безопасным, естественным способам стимуляции родов.
Чем опасно стимулирование родов для мамы и малыша
В исследования по оценке возможных последствий стимуляции родов, обычно не включают: влияние на психическое здоровье женщины, ее восприятие родов, влияние на психику младенца и на грудное вскармливание. После активной стимуляции родов могут возникнуть отсроченное начало лактации, другие негативные эффекты.
Избыточное маточное напряжение также снижает уверенность роженицы в материнской компетентности или разлучает мать и младенца, если во время родов возникают осложнения.
Некоторые специалисты даже указывают на увеличение неблагоприятного риска для будущего здоровья ребенка, если его роды были стимулированы. Существует такой риск осложнений, как гиперактивность матки, разрывы матки, стресс и гипогликемия плода, при дальнейших вмешательствах во время родов. Если матка имеет избыточную активность, препараты, содержащие бета-миметики, могут быть использованы для ее подавления.
От чего зависит лактация
Самое главное правило установления лактации и ее поддержания в течение всего периода грудного вскармливания – правильный психологический настрой матери и желание, так называемая доминанта на кормление ребенка грудью. Вы должны всегда помнить и быть твердо убеждены, что для вашего ребенка лучшая пища – ваше молоко. Распространенность и продолжительность грудного вскармливания — процесс управляемый, определяющийся, с одной стороны, психологической готовностью беременной к материнству и грудному вскармливанию на протяжении первого года жизни ребенка, с другой — поддержкой со стороны семьи и лечебно-профилактических учреждений родовспоможения и детства**. Лечебно-профилактические учреждения в этой ситуации должны создать правильные условия для начала лактации и ее поддержки в первый год жизни малыша.
Подготовка к родам: что нужно знать
Боясь боли, сомневаясь в компетентности врачей, не зная, что происходит с организмом, когда следует ехать в роддом, что с собой взять, как ухаживать за собой и появившемся малышом, женщина теряет покой. Это выражается в эмоциональной неустойчивости, постоянном страхе и возрастающей неуверенности в своих силах.
Лучший способ снять тревожность — записаться на курсы подготовки к родам. Это может быть школа при женской консультации или частная, например, наша — «Легкие роды». Здесь я вместе с другими специалистами расскажем все о родах: как они проходят, чего опасаться, как правильно себя вести, обязательно выдадут памятку. Ответим на все интересующие вас вопросы. Для тех, кто планирует стать мамой уже со дня на день, а на курсы записываться поздно, будет особенно полезна моя статья.
Предвестники родов
Если есть медицинские показания к преждевременной госпитализации, ни в коем случае не нужно от нее отказываться. В больнице вы будете под постоянным наблюдением врачей и избежите лишних волнений.
На последних неделях беременности необходимо обращать внимание на свое состояние. Примерно за 14 дней до события женщине становится легче дышать, у нее опускается живот, уменьшается вес, твердеет матка, а головка ребенка прижимается к нижнему своду малого таза
Предвестниками приближающихся родов могут быть:
- отхождение слизистой пробки;
- беспричинный жидкий стул без подъема температуры и рвоты;
- ложные схватки (болезненные, но нерегулярные).
Самый верный признак того, что скоро ехать в роддом — начало регулярных схваток и подтекание околоплодных вод.
Как правильно дышать и расслабляться в родах,
чтобы родить легко без осложнений?Зарегистрируйтесь на наш бесплатный мастер-класс
и сразу после регистрации получите в подарок
видеоурок «Как обезболить роды?»Получить бесплатно
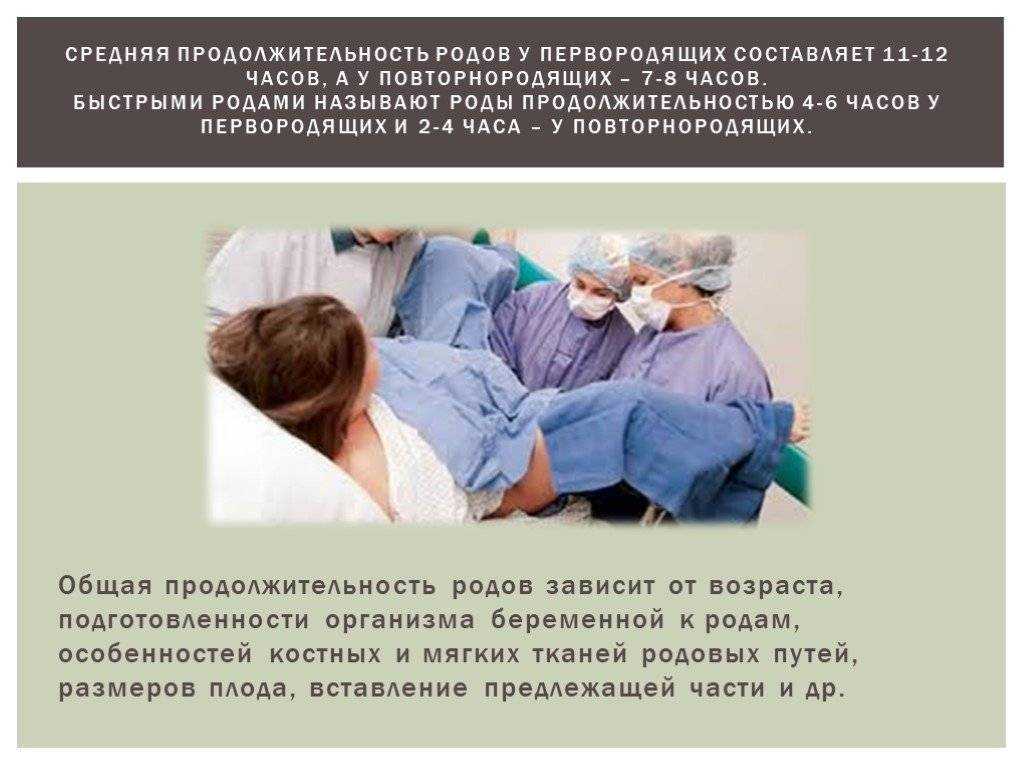
Сколько длятся и как проходят роды
Тем, кто рожает впервые, нужно настроиться на долговременный процесс. Он может продолжаться от 8 до 18 часов. При повторных родах время появления ребенка на свет сокращается и составляет обычно от 5 до 8 часов. Весь процесс делится на три основных этапа. Перечислю их:
Первый период родов — схватки. Это сокращения матки с потягиванием поясницы или живота. Первые настоящие схватки длятся от 30 секунд, с интервалом в 10 минут. Со временем продолжительность схваток увеличивается (до 60 сек), а время между ними сокращается
На этом этапе важно правильно дышать, расслабляться (техникам можно научиться на курсах), для уменьшения боли помогает массаж поясницы, смена положения тела.
Второй период намного короче первого и составляет в среднем 1-1,5 часа. В это время во время схватки появляется ощущение, что хочется потужиться
Потуги можно контролировать: задерживать или усиливать. Ребенок продвигается по родовым путям, появляется головка. В это время акушерка, во избежание стремительного выхода малыша и появления разрывов промежности, попросит вас не тужиться, а только быстро поверхностно дышать. Думайте в это время не о боли, а о том, чтобы помочь своей малютке появиться на свет. Для этого нужно слушать команды врача и четко их выполнять. Малыш родился, взвесили, измерили рост — но это еще не все.
Третий период родов — рождение последа. Он отходит в течение 20-30 минут после появления младенца. Бывают случаи, что для его удаления требуется оперативное вмешательство.
Когда процесс завершится, новоиспеченной маме можно расслабиться, отдохнуть и, конечно, приложить малыша к груди. Ребенок получит полезное молозиво, обсеменится полезной материнской микрофлорой и почувствует маму рядом. А за счет стимуляции груди будет лучше сокращаться матка, что является профилактикой кровотечения.
Роды способна выдержать любая женщина, но облегчить этот процесс поможет правильный настрой будущей мамы и уровень ее физической подготовки.
Эпидуральная анестезия
Преимущества
Эпидуральная анестезия абсолютно безопасна для ребенка, при ее применении полностью обезболивается и снимается чувствительность, поэтому ее часто используют в процессе операции кесарева сечения. Пациентка при этом остается в сознании, но абсолютно ничего не чувствует, однако при введении небольших доз анестетиков некоторые женщины ощущают сокращения матки.
Проводится процедура эпидуральной анестезии под местным обезболиванием области поясницы, затем врач тонкой длинной иглой вводит в позвоночник, точнее в его эпидуральное пространство, катетер, через который при необходимости вводится доза анестетика. После процедуры надо полежать пятнадцать минут, как раз за это время лекарство начнет действовать. Катетер не извлекается, пока не окончатся роды, обычно пациенткам вставать с кровати, лежать не рекомендуют, но существует и мобильная разновидность эпидуральной анестезии.
По отзывам пациенток, перенесших роды с такой разновидностью анестезии, боли практически не ощущаются, особенно если своевременно введена дополнительная доза лекарства. Однако и для этой процедуры есть строгие противопоказания:
- Различные неврологические заболевания;
- плацентарное кровотечение или любого другого генеза;
- применение антикоагулянтов или нарушение свертываемости крови.
И наконец, отказ от подобной процедуры тоже является категорическим противопоказанием.
Побочные действия
Обычно женщина, размышляющая о побочных действиях такого рода обезболивания, думает о параличе нижних конечностей, повреждении спинного нерва или остановка дыхания. Однако эти осложнения являются, скорее, исключениями. Основную опасность представляют отдаленные последствия: головные боли, сильные боли в спине, которые могут длиться месяцами. Лекарственная терапия подобных болей обычно не дает результатов и они проходят только с течением времени.
Во время действия лекарства пациентка может испытывать озноб, дрожь, снижение артериального давления и нарушение дыхания. Обо всех симптомах обязательно надо рассказать врачу, чтобы при необходимости он назначил симптоматическое лечение. Затруднение дыхания возникает в процессе эпидуральной анестезии достаточно часто. Это следствие слишком большой дозы введенного препарата и требует применения кислородной маски.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
По последним данным врачебных исследований, применение эпидуральной анестезии почти в половине случаев приводило к различным затруднениям в процессе родов. Так как роженица не может контролировать процесс родов и не понимает, когда надо тужиться. Это в сороках процентов случаев приводило к затяжным родам, наложению щипцов на головку младенца и черепно-мозговым травмам ребенка. Большая вероятность разрывов промежности и влагалища при таких родах тоже не добавляет плюсов такому обезболиванию.
С такой реакцией организма на эпидуральную анестезию сталкивается примерно сорок пять процентов женщин, подвергшихся ей. Это достаточно много и прежде чем согласиться на такую процедуру, надо все хорошо взвесить и обдумать.
Лечение
Клинические рекомендации при асфиксии предусматривают первоочередное предоставление первой помощи новорожденному. Это самый ответственный шаг, который при условии грамотного проведения снижает тяжесть последствий патологического состояния и риск развития осложнений. Ключевая цель реанимационных мероприятий при асфиксии – достичь максимально высокой оценки по шкале Апгар к 5-20 минутам жизни новорожденного.
- Принцип А («airway») – обеспечить свободную проходимость дыхательных путей на первом этапе реанимации. Для этого нужно создать правильное положение: запрокинуть голову, приспустить ее на 15 градусов. После этого – отсосать слизь, околоплодные воды из носа, рта, трахеи, нижних отделов дыхательных путей.
- Принцип B («breath») – создать вентиляцию, обеспечить дыхание. Для этого создают струйный кислородный поток – проводят искусственную вентиляцию легких с помощью реанимационного мешка. Если ребенок не кричит – добавляют тактильную стимуляцию: поглаживание вдоль спины, похлопывание по стопам.
- Принцип С («cordial») – восстановить работу сердца. В этом помогает непрямой массаж сердца. При необходимости – вводят адреналин, глюкозу, гидрокортизон и другие препараты. При этом нельзя прекращать вспомогательную вентиляцию из предыдущего этапа.
Уход за новорожденным ребенком, перенесшим асфиксию, проводится в условиях роддома. Малышей с легкой формой размещают в специальную палатку с высоким содержанием кислорода. При средней или тяжелой форме асфиксии младенцев размещают в кувез – специальный бокс, куда подается кислород. При необходимости проводят повторную очистку дыхательных путей, освобождают их от слизи.
Схему дальнейшего лечения, восстановления и ухода определяет лечащий врач. Общие рекомендации по уходу предусматривают:
В ходе реабилитации следить за состоянием ребенка помогает регулярный мониторинг:
- веса малыша (два раза в день);
- неврологического и соматического статуса;
- объема употребляемой жидкости;
- состава питания;
- основных жизненных показателей: пульса, артериального давления, сатурации, частоты дыхательных движений;
- лабораторных характеристик крови, мочи;
- рентгенограммы грудной клетки, брюшной полости;
- ультразвукового исследования брюшной полости;
- нейросонографии;
- электрокардиограммы, эхокардиограммы.
После выписки малыша нужно регулярно наблюдать у педиатра, невропатолога.
Чем опасна переношенная беременность?
Согласно исследованиям, переношенная беременность длится от 41 недели до 41 недели и 6 дней, а также 42 недели или больше. При такой беременности, у вашего ребенка может быть повышен риск проблем со здоровьем. Так, размер плода может быть значительно крупнее среднего при рождении (макросомия плода), что может увеличить риск оперативного вагинального вмешательства, не исключено, что плечо ребенка во время родов застрянет за тазовой костью, что повлечет за собой плечевую дистоцию.
Другой негативный синдром может быть связан с уменьшением жира под кожей, отсутствием сыровидной смазки на теле плода, уменьшением первичного волосяного покрова у ребенка и окрашиванием околоплодных вод, кожи и пуповины в зеленый цвет, за счет мекония — содержимого кишечника вашего ребенка. Также может наблюдаться низкий объем амниотической жидкости, которая может влиять на сердечный ритм вашего ребенка и сжимать пуповину во время схваток.
Переношенная беременность также может представлять следующие осложнения при родах:
- повышенные вагинальные выделения;
- более болезненные схватки с более короткими промежутками;
- инфекционное заболевание;
- послеродовое кровотечение и т.д.
Второй период родов — потуги и изгнание плода
После того как головка ребенка проскальзывает через раскрытую шейку матки и оказывается на дне таза, начинается потужной период родов. В это время появляется желание тужиться, так, как это обычно бывает при дефекации, но при этом во много раз сильнее. Вначале потуги поддаются контролю, их можно «передышать», но к началу третьего периода родов, изгнанию плода, они становятся нестерпимыми.
С началом потужного периода вас переведут в родовую палату. Расположившись на родильном столе, упритесь в специальные подножки стопами, крепко ухватитесь за поручни и ждите команды акушерки.
Во время потуги вдохните полной грудью, закройте рот, крепко сожмите губы, потяните на себя поручни родильного стола и направьте всю энергию выдоха вниз, выдавливая из себя плод. Когда из половой щели покажется макушка малыша, акушерка попросит вас ослабить потуги. Мягкими движениями рук она освободит вначале лобик крошки, затем его личико и подбородок, после чего попросит вас вновь тужиться. В момент очередной потуги родятся плечики малыша и его туловище. После того как новорожденный появится на свет, вы можете вдохнуть свободно и немного передохнуть, но на этом роды не закончены.